Wenn nach einer Mahlzeit der Blutzuckerspiegel zu schnell steigt, reagiert der Körper sehr stark. Es kann dann zu einer Unterzuckerung (postprandialen Hypoglykämie) kommen. Das führt trotz guter Nährstoffversorgung zu Heißhunger und Schwäche. Oft folgen eine Gewichtszunahme oder sogar Diabetes. Bestimmte Vitamine, Mineral- sowie Pflanzenstoffe können starken Schwankungen des Blutzuckers vorbeugen und für einen normalen Zucker- und Insulinspiegel sorgen. Lesen Sie hier, welche Mikronährstoffe zur Vermeidung einer Unterzuckerung nach dem Essen hilfreich sind.
Ursachen und Symptome
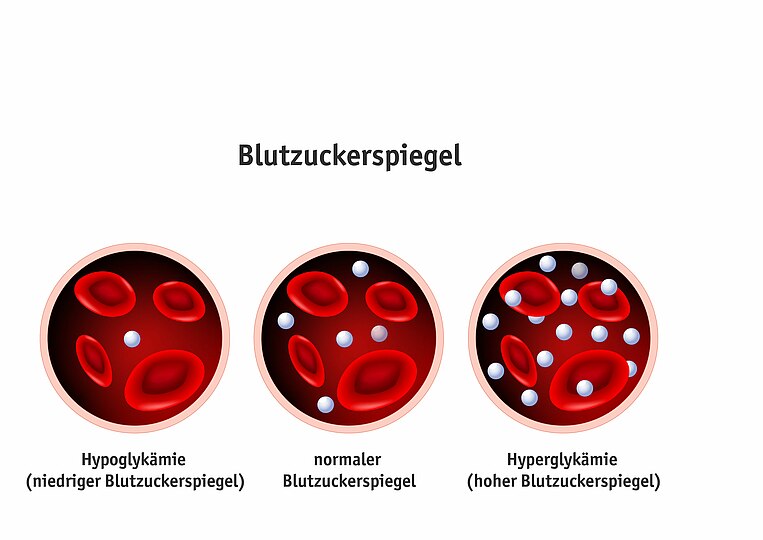
Was versteht man unter einer postprandialen Hypoglykämie?
Eine postprandiale Hypoglykämie ist laut Definition eine Unterzuckerung nach dem Essen. Dabei kommt es zu einem starken Abfall des Blutzuckerspiegels innerhalb kurzer Zeit.
Als wichtigster Auslöser für diese Unterzuckerung gilt eine übermäßige Insulinproduktion. Insulin ist das Hormon, das den Zucker in die Zellen schleust und so den Blutzuckerspiegel senkt.
Eine übermäßige Insulinproduktion tritt besonders bei Übergewichtigen und im Frühstadium von Diabetes Typ 2 auf. Dann reagieren die Körperzellen aufgrund der Insulinresistenz zu wenig auf Insulin: Der Blutzucker schnellt in die Höhe. Um dies zu beheben, schüttet der Körper weiteres Insulin aus. Unter Umständen ist das aber zu viel: Dann wird fast der ganze Zucker aus dem Blut in die Zellen transportiert und der Körper unterzuckert (Hypoglykämie). Der Körper muss daraufhin das Insulin sehr schnell entfernen. Ein schnell fallender Insulinspiegel ist aber das Signal für Heißhunger. Es treten dann plötzliche Heißhungerattacken auf.
Auf Dauer kann die Bauchspeicheldrüse die großen Mengen Insulin nicht produzieren. Die verantwortlichen Zellen sind erschöpft. Der Blutzucker ist dann dauerhaft zu hoch und es kommt auf längere Sicht zu Diabetes. Unterzuckerung nach dem Essen kann also ein erstes Warnzeichen für die Zuckerkrankheit sein.
Zu einer Unterzuckerung nach dem Essen tragen auch das Ernährungsverhalten und der Lebensstil bei. Diese wird zum Beispiel ausgelöst durch:
- zu hohe Kalorienaufnahme bei bestehendem Übergewicht
- zu viele leicht verdauliche Lebensmittel mit viel Zucker
- exzessiver Alkoholgenuss oder viel Koffein (wie Kaffee oder Energydrinks)
- intensiver Sport und Stress
- längere Essenspausen oder strenges Fasten
Seltener sind andere Erkrankungen oder Medikamente schuld an der Hypoglykämie:
- Insulin-produzierende Tumoren der Bauchspeicheldrüse (Insulinome)
- bestimmte Gendefekte, wie eine angeborene Fruktoseintoleranz
- bestimmte Leber- und Nierenerkrankungen
- Autoimmunerkrankungen
- Medikamente wie Salicylsäure (gegen Schmerzen), Chinine (gegen Malaria) und Antibiotika (Sulfonamide und Chinolone)
- Insulin-Autoimmun-Syndrom (zum Beispiel ausgelöst durch Medikamente wie Thiamazol und Carbimazol oder durch Alpha-Liponsäure)
- Darmschäden, zum Beispiel bei Glutenunverträglichkeit (Zöliakie)
- gestörte Magen-Darm-Bewegungen nach einer bariatrischen Operation oder Magenoperation (Dumping-Syndrom)
Info
Die Unterzuckerung bei Diabetikern ist von der postprandialen Hypoglykämie bei gesunden Menschen abzugrenzen: Diabetiker leiden unter einer Unterzuckerung nur, wenn sie eine zu hohe Dosis blutzuckersenkender Medikamente eingesetzt haben (wie Insulin oder Sulfonylharnstoffe).
Symptome und Folgen einer Hypoglykämie
Sinkt der Blutzuckerspiegel stark, kommt es zu Symptomen wie Zittern, leichte Reizbarkeit, Schwitzen, Hautblässe, Müdigkeit, Kältegefühle, Kopfschmerzen, Herzrasen, Bewusstlosigkeit und Konzentrationsstörungen. Diese Beschwerden sind oft darauf zurückzuführen, dass das Gehirn unterversorgt ist. Es braucht überwiegend Zucker zur Energiegewinnung. Gehirnfunktionen wie Denken und Verstehen können dann beeinträchtigt sein. Das sollte vor allem bei Jugendlichen nicht übersehen werden.
Der Heißhunger bei einer Hypoglykämie lässt die Betroffenen essen, obwohl sie noch gut versorgt sind. Dadurch nehmen sie oft zu. Auch der Versuch einer Gewichtsreduktion wird dadurch erschwert.
Eine langfristige Störung der Blutzuckerregulation mit Hypoglykämien kann die Entwicklung einer Insulinresistenz (schwache Insulinwirkung) begleiten. Damit erhöht sich das Risiko für Typ-2-Diabetes.
Ziele der Behandlung
Wie wird eine postprandiale Hypoglykämie klassisch behandelt?
Wenn keine weiteren Erkrankungen vorliegen, ist die erste Maßnahme gegen die Unterzuckerung eine geregelte Ernährung (Diät):
- Vollwerternährung mit Kohlenhydraten, die langsam abgebaut werden (Ballaststoffe)
- vielfältige Lebensmittelauswahl mit Vollkorn- und Milchprodukten, Gemüse und Obst
- tierische und pflanzliche Eiweiße wie Fisch und Hühnerfleisch sowie Hülsenfrüchte oder Soja
- kleine Mahlzeiten über den Tag verteilt im Abstand von drei Stunden
- wenig zuckerhaltige Lebensmittel wie Süßigkeiten und Weißmehlprodukte (Nudeln, Weißbrot)
- wenig Alkohol und Kaffee
Bei schwereren Formen und Begleiterkrankungen sind weitere Maßnahmen notwendig: Die sofortige Behandlung einer Hypoglykämie zum Beispiel bei Diabetikern besteht darin, 15 Gramm Kohlenhydrate in Form von Saft, Glukosetabletten oder Bonbons zu sich zu nehmen. Bei schweren Unterzuckerungen erfolgt die Gabe von Glukose als Infusion in die Venen. Auch das Spritzen von Glukagon kann Abhilfe schaffen, da dieses Hormon die Freisetzung von Zucker in der Leber bewirkt. Damit steigt der Blutzuckerspiegel wieder.
Die langfristigen Therapiemaßnahmen einer Hypoglykämie richten sich nach deren Ursache. Wenn beispielsweise Medikamente dafür verantwortlich sind, sollte die Einnahme von alternativen Arzneimitteln in Betracht gezogen werden.
Tipp
Der Zucker Galaktose ist eine Alternative zu Haushaltszucker (Saccharose). Galaktose wird im Gegensatz zu Glukose aus Haushaltszucker unabhängig von Insulin in die Zellen aufgenommen. Das belastet die Bauchspeicheldrüse nicht. Außerdem steigt durch Galaktose der Blutzuckerspiegel langsamer an. In bestimmten Zellen, zum Beispiel in der Leber und im Gehirn, wird Galaktose dann in Glukose umgewandelt und liefert Energie. Aber auch Galaktose gehört zu den Zuckern und kann in großen Mengen die Blutgefäße oder Nerven schädigen. Daher sollte insgesamt auf eine zuckerarme Ernährung gesetzt werden. Wie Sie Galaktose als Zuckeralternative einsetzen können, erfahren Sie hier.
Ziele der Mikronährstoffmedizin

Ziel der Mikronährstoffmedizin bei einer postprandialen Hypoglykämie ist es, den Blutzucker- sowie Insulinspiegel zu normalisieren und damit der Entwicklung eines Typ-2-Diabetes vorzubeugen:
- Chrom lindert Symptome von Hypoglykämien.
- Magnesium verbessert die Blutzuckerkontrolle.
- Vitamin D normalisiert Nüchtern- und Langzeitblutzucker und bessert eine bestehende Insulinresistenz.
- Zink spielt eine wichtige Rolle im Zucker- und Insulinstoffwechsel.
- B-Vitamine sind für einen normalen Blutzuckerspiegel unentbehrlich.
- Grüntee führt zu einem langsameren Blutzuckeranstieg, sodass der Körper weniger stark reagieren muss.
- Ballaststoffe lassen den Blutzucker nach dem Essen langsamer ansteigen.
Tipp
Auch andere Mikronährstoffe wie Antioxidantien und Omega-3-Fettsäuren haben bei Diabetikern wahrscheinlich einen günstigen Einfluss auf den Zucker- und Fettstoffwechsel. Omega-3-Fettsäuren könnten zudem eine Insulinresistenz verbessern. Das zeigen einige, aber nicht alle Daten. Daher wird auch eine Wirkung gegen Unterzuckerung vermutet. Aussagekräftige Untersuchungen bei einer Unterzuckerung gibt es jedoch noch nicht. Wie Antioxidantien und Omega-3-Fettsäuren bei bestehendem Diabetes helfen können, erfahren Sie hier.
Behandlung mit Mikronährstoffen
Chrom zeigt positive Effekte auf Blutzuckerentgleisungen
Wirkweise von Chrom
Chrom steuert den Zuckerstoffwechsel und verstärkt die Insulinwirkung. Das verhindert zu hohe Blutzuckerwerte und vermutlich eine weitere Insulinausschüttung, die bei der postprandialen Hypoglykämie vorkommt.
Eine kleine Vorstudie liefert Hinweise, dass eine unzureichende Chromversorgung und ein gestörter Chromstoffwechsel eine wichtige Rolle bei der Entstehung von Hypoglykämien spielen. Chrom könnte den Blutzuckerspiegel direkt nach der Kohlenhydrataufnahme erhöhen und die Symptome wie Kälteempfindung, Stimmungsschwankungen, Zittern oder Verwirrtheitszustände lindern.
Durch die bessere Blutzuckerkontrolle könnte auch das Risiko für Typ-2-Diabetes gesenkt werden. Vermutlich hilft Chrom vor allem übergewichtigen Menschen mit hohen Blutzuckerwerten (Diabetes-Vorstufe). Die verfügbaren Studien sind aber bisher widersprüchlich. Gründe dafür könnten sein:
- Es ist möglich, dass einige Studienteilnehmer einen Chrommangel hatten und andere nicht. Bisher gibt es keine zuverlässige Methode, um die Chromversorgung zu untersuchen.
- Auch das unterschiedliche Essverhalten der Teilnehmer kann einen Einfluss auf die Chromwirkung ausüben.
- Zudem scheint die Versorgung mit weiteren Antioxidantien die Wirkung von Chrom zu beeinflussen.
Trotz der abschließend nicht eindeutigen Studienlage gibt es viele Hinweise, dass Chrom einer Blutzuckerentgleisung entgegenwirkt. Zu Diabetes liegen bereits Übersichtsarbeiten vor. Daher ist die Ergänzung bei postprandialer Hypoglykämie einen Versuch wert.
Dosierung und Einnahmeempfehlung von Chrom
Mikronährstoff-Experten empfehlen bei einer postprandialen Hypoglykämie, 125 bis 200 Mikrogramm Chrom pro Tag einzunehmen. Dabei wird empfohlen, die Gesamtmenge über den Tag zu verteilen, zum Beispiel morgens und abends jeweils 100 Mikrogramm.
Chrom sollte zu den Mahlzeiten mit etwas Wasser eingenommen werden. Ideal ist die Verbindung Chrompicolinat: Sie wird im Vergleich zu anderen Chromverbindungen gut aufgenommen.
Chrom: zu beachten in der Schwangerschaft und Stillzeit, bei Allergien und hohen Chromwerten sowie Medikamenteneinnahme
Chrom ist wahrscheinlich für Schwangere und Stillende sicher. Die Einnahme von hoch dosiertem Chrom (über 50 Mikrogramm) sollte jedoch nur nach kritischer Abwägung durch den Arzt erfolgen.
Personen mit einer Kontaktallergie gegenüber Chrom oder zu hohen Chromwerten sollten keine Präparate einnehmen. Sie könnten darauf reagieren. Betroffen sind meist Personen aus der Stahlindustrie oder Arbeiter, die täglich mit Chrom oder Zement umgehen.
Bei eingeschränkter Nieren- und Leberfunktion sollte ein Arzt gefragt werden, ob und in welcher Dosierung Chrom ergänzt werden darf.
Wird Chrom zusammen mit Diabetesmedikamenten (Antidiabetika) eingenommen, sollte der Blutzucker am Anfang engmaschig kontrolliert werden. Sprechen Sie bei einer Unterzuckerung mit Ihrem Arzt über eine Anpassung der Dosis. Dazu gehören Wirkstoffe wie Metformin (Glucophage®), Glitazone (Pioglitazon®) und Sulfonylharnstoffe (Maninil®).
Schmerzmittel und Entzündungshemmer wie Acetylsalicylsäure (ASS, Aspirin®) und Indometacin (Indo-paed® und Protaxon®) förderten in Tierstudien die Aufnahme von Chrom ins Blut. Dies ist auch bei Menschen denkbar. Chrom sollte nicht gleichzeitig mit Schmerzmitteln eingenommen werden, damit es nicht zu einer Überdosierung kommt.
Säurebinder (Antazida) bei Sodbrennen können die Chromaufnahme im Darm senken. Gemeint sind Medikamente mit Aluminiumoxid, Magnesiumhydroxid und Natriumhydrogencarbonat (wie Hydrotalcit®, Maaloxan® oder Rennie®). Nehmen Sie Chrom und Antazida nicht zeitgleich ein.
Magnesium sorgt für eine bessere Blutzuckerkontrolle
Wirkweise von Magnesium
Magnesium ist ein wichtiger Bestandteil (Cofaktor) von Enzymen, die am Zuckerstoffwechsel beteiligt sind. Auch für die Freisetzung von Insulin und für die Insulin-gesteuerte Zuckeraufnahme in die Zellen wird Magnesium gebraucht. Es kann zu hohe Blutzuckerspiegel senken. Ein Effekt einer Magnesiumeinnahme auf eine postprandiale Hypoglykämie ist noch nicht nachgewiesen.
Laut Beobachtungsstudien kommt es mit einer unzureichenden Magnesiumzufuhr häufiger zu einer Insulinunempfindlichkeit (Insulinresistenz). Andersherum war eine hohe Zufuhr an Magnesium mit einer optimalen Insulinwirkung verbunden. Da Insulinresistenz ein Vorläufer für Typ-2-Diabetes ist, erhöht sich für Betroffene das Risiko, später daran zu erkranken. Laut der Nationalen Verzehrstudie erreichen ein Drittel der Menschen in Deutschland die empfohlene Magnesiumaufnahme nicht. Besonders Diabetiker sind von einem Magnesiummangel bedroht, das belegt eine Beobachtungsstudie.
Die positiven Effekte von Magnesium wurden in Übersichtsarbeiten bestätigt: Die Einnahme von Magnesium trägt bei Menschen mit einem gesteigerten Diabetesrisiko oder Diabetes zu einer verbesserten Insulinempfindlichkeit bei. Es ist eine bessere Blutzuckerkontrolle möglich. Folglich dürfte eine gute Magnesiumversorgung das Diabetesrisiko senken.
Dosierung und Einnahmeempfehlung von Magnesium
Basierend auf Studienergebnissen raten Mikronährstoff-Experten, Magnesium in einer täglichen Dosierung von 100 bis 250 Milligramm einzunehmen. Empfohlen wird die Einnahme zusammen mit einer Mahlzeit, da Magnesium so verträglicher ist.
Gut geeignet sind organische Verbindungen wie Magnesiumcitrat oder Magnesiumgluconat. Sie werden im Darm schneller aufgenommen.
Magnesium: zu beachten bei Nierenerkrankungen und Medikamenteneinnahme
Bei Nierenerkrankungen wird überschüssiges Magnesium nicht mehr ausreichend über die Nieren ausgeschieden. Es kann sich daher im Blut anreichern. Erhöhte Werte können zudem bei Nebenniereninsuffizienz (Morbus Addison) und Schilddrüsenunterfunktion vorkommen. Die Einnahme sollte vorher mit dem Arzt besprochen und die Blutwerte im Labor geprüft werden.
Magnesium kann die Wirkung einiger Medikamente herabsetzen. Deshalb sollte es im Abstand von mindestens zwei Stunden zu diesen Arzneimitteln eingenommen werden. Hierzu zählen Antibiotika wie Gyrasehemmer, Tetrazykline und Aminoglykosid-Antibiotika. Vertreter dieser Wirkstoffklassen sind zum Beispiel Ciproflaxacin (wie Ciloxan®, Ciprobay®), Enoxacin (wie Enoxor®), Tetracyclin (wie Achromycin®) oder Doxycyclin (wie Supracyclin®). Bei Osteoporose eingesetzte Bisphosphonate können ebenfalls durch Magnesium abgeschwächt werden. Dazu gehören unter anderem Alendronat (wie Fosamax®) oder Clodronat (wie Bonefos®). Betroffen sind auch Chelatbildner wie Penicillamin (wie Metalcaptase®).
Vitamin D: positive Effekte auf den Nüchtern- und Langzeitblutzucker
Wirkweise von Vitamin D

Die Mechanismen, wie Vitamin D den Blutzucker beeinflusst, sind bisher noch nicht ausreichend geklärt. Vermutlich sind ein vermindertes Entzündungsgeschehen und die Steuerung der Insulinbildung und -abgabe durch Vitamin D dafür verantwortlich.
Bei einem Mangel an Vitamin D wird weniger Insulin aus der Bauchspeicheldrüse freigesetzt. Es gibt Hinweise darauf, dass dadurch das Risiko für Typ-2-Diabetes bei vorbelasteten Menschen steigt. Bei Diabetikern wurde in Beobachtungsstudien berichtet, dass ein Vitamin-D-Mangel mit einer schlechteren Blutzuckerkontrolle und Insulinwirkung in Zusammenhang steht. Daher ist eine gute Vitamin-D-Versorgung wahrscheinlich auch bei postprandialer Hypoglykämie wichtig.
Die Einnahme von Vitamin D hat laut mehreren Übersichtsarbeiten einen positiven Einfluss auf die Blutzuckerkontrolle und auf eine Insulinresistenz. In teils hochwertigen Studien verbesserte sich die Insulinwirkung nach einer Mahlzeit, sodass Nüchtern- und Langzeitblutzuckerwerte (HbA1c) niedriger waren. Andere Forscher fanden jedoch keinen Effekt. Dies liegt wahrscheinlich daran, dass die Dosierungen sehr unterschiedlich waren und die Blutwerte nicht berücksichtigt wurden. Eine der Übersichtsarbeiten deutet darauf hin, dass Vitamin D vor allem bei Personen mit niedrigen Vitamin-D-Werten das Diabetesrisiko günstig beeinflussen kann.
Insgesamt sind weitere Untersuchungen notwendig, um den Nutzen von Vitamin D bei einer Unterzuckerung zu untersuchen. Der Ausgleich eines Mangels lohnt sich in jedem Fall: Ein Vitamin-D-Mangel ist in unseren Breitengraden sehr häufig, gerade bei Übergewichtigen.
Dosierung und Einnahmeempfehlung von Vitamin D
Um das Diabetesrisiko zu senken, sind vermutlich zwischen 1.000 und 2.000 Internationale Einheiten Vitamin D am Tag notwendig. Idealerweise sollte der Vitamin-D-Status im Labor gemessen werden. Um einen Mangel auszugleichen, sind höhere Dosierungen nötig. Alles zur richtigen Vitamin-D-Dosierung erfahren Sie hier.
Vitamin D sollte immer zu einer Mahlzeit eingenommen werden: Es ist ein fettlösliches Vitamin und benötigt daher zur Aufnahme Fett.
Vitamin D im Labor bestimmen lassen
Der Vitamin-D-Status sollte idealerweise mindestens zweimal im Jahr kontrolliert werden. Vitamin D wird im Blutserum (Flüssigkeit des Blutes ohne Blutzellen und ohne Gerinnungsfaktoren) gemessen. Dabei wird die Transportform im Blut – das sogenannte 25(OH)-Vitamin D (Calcidiol) – bestimmt. Optimale Werte für Vitamin D liegen zwischen 40 und 60 Nanogramm pro Milliliter.
Vitamin D: zu beachten bei Erkrankungen und Medikamenteneinnahme
Personen mit Nierenerkrankungen oder calciumhaltigen Nierensteinen sollten Vitamin D nur in Rücksprache mit dem Arzt einnehmen. Sie haben einen gestörten Mineralstoffhaushalt und manchmal zu hohe Calciumspiegel im Blut. Vitamin D fördert die Calciumaufnahme im Darm.
Bei einigen Krankheiten ist ein gestörter Calcium- und Phosphatstoffwechsel möglich, wie bei der Bindegewebserkrankung Sarkoidose sowie einer Nebenschilddrüsenüberfunktion. Betroffene sollten dann Vitamin D nur unter ärztlicher Kontrolle ergänzen.
Bei Anwendung von bestimmten Entwässerungsmedikamenten (Thiaziden) sollte Vitamin D nur bei gleichzeitiger Kontrolle des Calciumspiegels eingenommen werden. Vitamin D steigert die Aufnahme von Calcium ins Blut, während die Medikamente dessen Ausscheidung herabsetzen. Zu den Thiaziden gehören die Wirkstoffe Hydrochlorothiazid (wie Disalunil®), Indapamid (wie Inda Puren®) und Xipamid (wie Neotri®).
Zink unterstützt den Insulinstoffwechsel
Wirkweise von Zink
Zink wird für die Bildung und Speicherung von Insulin in der Bauchspeicheldrüse benötigt. Darüber hinaus hat Zink noch viele Funktionen im Insulin- und Zuckerstoffwechsel. Für eine postprandiale Hypoglykämie relevant sind folgende Wirkungen:
- Zink hemmt ein Enzym (Alpha-Glucosidase), das für den Kohlenhydratabbau im Darm mitverantwortlich ist. Dann steigt der Blutzucker nicht zu schnell an.
- Zink senkt die Ausschüttung von Insulin aus der Bauchspeicheldrüse. Das könnte die Hypoglykämie reduzieren.
- Zink wirkt ähnlich wie Insulin und ermöglicht die Zuckeraufnahme in die Zellen.
Eine direkte Wirkung einer Zinkeinnahme auf eine postprandiale Hypoglykämie wurde aber noch nicht untersucht.
Bei Personen mit einer gestörten Blutzuckerregulation und bereits zu hohen Zuckerwerten (Diabetes-Vorstufe) ist Zink wichtig, damit Insulin an den Zellen wirken kann. Eine große Beobachtungsstudie zeigt, dass eine gute Zinkversorgung in Zusammenhang steht mit einer geringeren Insulinresistenz und niedrigeren Insulinabgaben aus der Bauchspeicheldrüse. Wissenschaftler vermuten, dass ein Zinkmangel zur Entstehung von Typ-2-Diabetes beiträgt.
Eine Zinkergänzung senkt laut Übersichtsarbeiten die Insulinresistenz, die Blutzuckerwerte nach dem Essen sowie die Insulinspiegel bei Übergewichtigen oder Diabetikern. Daher könnte Zink auch bei postprandialer Hypoglykämie einen Vorteil bringen.
Problematisch ist zudem, dass die Zinkversorgung oft mangelhaft ist. In einer Studie über das Ernährungsverhalten wurde festgestellt, dass etwa 90 Prozent der untersuchten Kinder die Empfehlung für den täglichen Bedarf an Zink nicht erreichen. Bei entgleisten Zuckerwerten macht es daher Sinn, auf die Zinkversorgung zu achten.
Dosierung und Einnahmeempfehlung von Zink
Bei Blutzuckerentgleisungen empfehlen Mikronährstoff-Experten täglich 5 bis 10 Milligramm Zink. Ideal sind organische Verbindungen wie Zinkcitrat oder Zinkgluconat. Sie können im Darm gut aufgenommen werden.
Zudem sollte Zink zusammen mit einer Mahlzeit eingenommen werden, da sich dadurch die Verträglichkeit für den Magen verbessert. Auch wird so die Aufnahme im Darm gefördert: Aminosäuren aus Eiweißen wie Histidin sorgen dafür, dass Zink besser ins Blut gelangt.
Zink: zu beachten bei Nierenerkrankungen und Medikamenteneinnahme
Bei einer chronischen Nierenschwäche oder anderen Nierenerkrankungen sollte Zink nicht über Mineralstoffpräparate eingenommen werden. Geschwächte Nieren können Zink nicht richtig ausscheiden, die Blutspiegel würden ansteigen.
Zink reduziert die Wirkung bestimmter Antibiotika aus der Wirkstoffgruppe der Gyrasehemmer (Ciprobay®, Ciloxan®) und Tetracycline (Doxybene®, Doxycyclin®) sowie die Wirkung von Osteoporose-Medikamenten, sogenannte Bisphosphonate (Fosamax®, Bondronat®). Betroffen sind auch Chelatbildner wie Penicillamin (Metalcaptase®). Daher ist es ratsam, zwischen der Einnahme dieser Medikamente und von Zinkpräparaten einen Abstand von mindestens zwei Stunden einzuhalten.
B-Vitamine tragen zu normalen Blutzuckerwerten bei
Wirkweise von B-Vitaminen
B-Vitamine sind für die Energiegewinnung aus Kohlenhydraten und die Blutzuckereinstellung unentbehrlich:
Vitamin B1 schleust Kohlenhydrate zur Energiegewinnung in den Stoffwechsel (Citratzyklus). Werden viel Kohlenhydrate gegessen, ist der Bedarf an Vitamin B1 höher. Bei Menschen mit zu hohem Blutzucker half Vitamin B1 bei der Normalisierung. Das zeigt eine kleine hochwertige Studie. Die Studienteilnehmer bekamen dreimal täglich 100 Milligramm Vitamin B1 über einen Zeitraum von sechs Wochen. Die Wissenschaftler vermuten, dass hoch dosiertes Vitamin B1 die Entwicklung von Diabetes verlangsamen oder verhindern könnte.
Vitamin B2 wird für den Energiestoffwechsel (Atmungskette) in den Kraftwerken der Zellen (Mitochondrien) gebraucht.
Vitamin B6 sorgte in Tierstudien dafür, dass die Blutzuckerwerte nach kohlenhydrathaltigen Mahlzeiten weniger stark anstiegen. Vermutlich hemmt es Enzyme im Darm, die bei der Verdauung und Aufnahme von Kohlenhydraten beteiligt sind.
Vitamin B12 ist vermutlich an der Blutzuckerregulation beteiligt. Eine Unterversorgung mit Vitamin B12 findet man bei Diabetikern häufig. Sie könnte das Risiko für eine Unterzuckerung erhöhen. Zusammen mit Folsäure und Vitamin B6 hilft es außerdem beim Abbau von schädlichem Homocystein. Hohe Homocysteinwerte wiederum dürften Diabetes begünstigen.
Folsäure kann laut einer Übersichtsarbeit das Nüchterninsulin und die Insulinresistenz senken. Vermutlich ist Folsäure besonders bei erhöhten Homocysteinspiegeln hilfreich. Die Wirkung auf die Blutzuckerkontrolle ist jedoch noch nicht abschließend geklärt.
Dosierung und Einnahmeempfehlung von B-Vitaminen
Bei Hypoglykämien raten Mikronährstoff-Experten dazu, einen Vitamin-B-Komplex einzunehmen, der die folgenden Dosierungen der einzelnen B-Vitamine enthält:
- 5 bis 15 Milligramm Vitamin B1
- 2 bis 5 Milligramm Vitamin B2
- 2 bis 5 Milligramm Vitamin B6
- 10 bis 50 Mikrogramm Vitamin B12
- 200 bis 400 Mikrogramm Folsäure
Für eine gute Verträglichkeit nimmt man das Präparat am besten zum Essen ein.
B-Vitamine: zu beachten in der Schwangerschaft und Stillzeit, bei Erkrankungen sowie Medikamenteneinnahme
B-Vitamine sollten in hoher Dosierung während der Schwangerschaft und Stillzeit nur bei einem nachgewiesenen Mangel und in Rücksprache mit dem Frauenarzt eingenommen werden.
Vitamin B12 sollten Nierenpatienten nicht in Form von Cyanocobalamin, sondern als Methylcobalamin einsetzen. Cyanocobalamin ist für Nierenpatienten vermutlich hoch dosiert schädlich.
Folsäure vermindert die Wirkung von Antibiotika gegen Infektionskrankheiten mit den Wirkstoffen Trimethoprim (Infectotrimet®), Proguanil (Paludrine®) und Pyrimethamin (Daraprim®).
Grüntee verlangsamt einen Blutzuckeranstieg
Wirkweise von Grüntee
Catechine, insbesondere Epigallocatechingallat (EGCG), aus grünem Tee werden mit positiven Wirkungen auf den Zuckerstoffwechsel in Verbindung gebracht. Die verantwortlichen Mechanismen sind noch nicht vollständig geklärt, jedoch vermuten Forscher, dass Catechine bestimmte Enzyme des Zuckerstoffwechsels in der Leber steuern und die Zuckeraufnahme in die Zellen fördern. Daneben könnte EGCG eine gesundheitsförderliche Darmflora stärken, welche die Blutzuckerregulation unterstützt.
In Beobachtungsstudien stand das tägliche Trinken von Grüntee mit einem geringeren Risiko für Typ 2 Diabetes in Zusammenhang. Außerdem wurde eine Abnahme erhöhter Blutzuckerspiegel bei Diabetes-Vorstufen beobachtet (Nüchternblutzucker, Blutzucker nach dem Essen, Langzeitblutzucker).
In einer Vorstudie verlangsamte die einmalige Einnahme von 4.000 Milligramm Grüntee-Extrakt den Blutzuckeranstieg durch eine verminderte Stärkeverdauung und -aufnahme im Darm. Ein langsamer Blutzuckeranstieg ist wünschenswert, da dann weniger Insulin ausgeschüttet wird und die Gefahr einer Unterzuckerung sinkt. Die Ergebnisse in der Praxis fallen allerdings sehr unterschiedlich aus. Das liegt vermutlich an den unterschiedlichen Teesorten und deren schwankendem Gehalt an Catechinen.
Dosierung und Einnahmeempfehlung von Grüntee
Mikronährstoff-Experten empfehlen bei Blutzuckerentgleisung die Ergänzung von Grüntee-Extrakt. Der Vorteil eines Extraktes ist, dass schwankende Catechin-Gehalte vermieden werden und auch die enthaltende Menge genau bekannt ist. Positive Effekte auf hohe Blutzucker- und Insulinspiegel fanden sich bei einer Catechin-Dosierung von 400 bis 600 Milligramm.
Grüntee-Extrakt sollte wegen der besseren Verträglichkeit immer zusammen mit einer Mahlzeit eingenommen werden. Bei empfindlichem Magen kann die Dosis in mehreren kleinen Portionen eingenommen werden.
Grüntee: zu beachten in der Schwangerschaft und Stillzeit, bei Erkrankungen sowie Medikamenteneinnahme
Schwangere und stillende Frauen sollten keinen Grüntee-Extrakt einnehmen: Es liegen noch keine ausreichenden Studien zur Einnahme in dieser Zeit vor.
Bei Lebererkrankungen sollte ein Arzt gefragt werden, ob Grüntee-Extrakt eingenommen werden kann. In seltenen Fällen können ab 800 Milligramm EGCG bei Gesunden die Leberwerte ansteigen.
Zudem kann Grüntee Leberenzyme hemmen, die Medikamente abbauen. Deshalb sollte die Einnahme in Kombination mit Medikamenten generell mit dem Arzt abgesprochen werden. Eine Rücksprache gilt auch bei Krebs: Grüner Tee kann die Wirkung von Krebsmedikamenten mit dem Wirkstoff Bortezomib (Velcade®) aufheben.
Bestimmte Stoffe in grünem Tee blockieren die Aufnahme von Medikamentenwirkstoffen im Darm wie dem Betablocker Bisoprolol (zum Beispiel Bisoprolol®) oder dem Blutdrucksenker Nifedipin (wie Adalat®). Zwischen der Einnahme dieser Medikamente und dem Teetrinken oder der Einnahme der Grünteekapseln sollten deshalb mindestens vier Stunden liegen.
Ballaststoffe halten den Blutzucker- und Insulinspiegel im Gleichgewicht
Wirkweise von Ballaststoffen
Ballaststoffe sorgen dafür, dass Kohlenhydrate aus der Nahrung langsamer verdaut werden und so der Blutzuckerspiegel langsamer ansteigt. Dafür gibt es einige Erklärungsansätze:
- Ballaststoffe hemmen stärkeabbauende Enzyme wie Alpha-Amylase.
- Unlösliche Ballaststoffe erhöhen das Volumen des Nahrungsbreies und verkürzen so die Verweildauer im Darm. Dadurch kann die Aufnahme von Zuckern vermindert werden.
- Lösliche Ballaststoffe binden Wasser und bilden dadurch zähflüssige Gele. Diese verlangsamen die Magenentleerung. Damit sorgen sie für eine längere Sättigung und verzögern die Aufnahme von Zucker im Darm.
- Ballaststoffe werden von den Darmbakterien verstoffwechselt und beeinflussen die Bakterienzusammensetzung. Eine gesunde Darmflora könnte Auswirkungen auf das Diabetesrisiko haben.
Am stärksten senkt vermutlich eine Ernährung mit unlöslichen Ballaststoffen (zum Beispiel aus Vollkornprodukten) das Diabetesrisiko. Aber auch lösliche Ballaststoffe könnten eine Wirkung haben, die jedoch noch besser untersucht werden muss. Mehrere Übersichtsarbeiten zeigen, dass allgemein ein hoher Verzehr von Ballaststoffen bei Diabetes die Blutzuckerkontrolle verbessert und den Insulinspiegel sowie die Insulinresistenz senkt.
Beispiele für Ballaststoffe: Beta-Glucane, Flohsamen, Leinsamen und resistente Stärke
Da viele Menschen nicht genügend Ballaststoffe verzehren, kann die Ernährung mit ballaststoffhaltigen Mikronährstoffpräparaten ergänzt werden.
Beta-Glucane aus Hafer binden im Verdauungstrakt Wasser, was die Sättigung und die Verdauung verlängert. Dadurch schwächen sie den Anstieg der Zucker- und Insulinwerte direkt nach dem Essen ab, wie eine Übersichtsarbeit zeigt. Für einen positiven Effekt auf den Zucker- und Insulinstoffwechsel sind meistens 4 Gramm Beta-Glucane täglich notwendig.
Flohsamen enthalten lösliche Ballaststoffe, die aufquellen. Eine Vorstudie zeigt, dass die Einnahme von Flohsamen vor der Mahlzeit die Blutzuckerwerte direkt nach dem Essen positiv beeinflussen könnte. Außerdem reduzieren Flohsamen laut einer Übersichtsarbeit bei Diabetikern den Nüchtern- und Langzeitblutzucker.
Leinsamen enthalten neben den wasserbindenden Ballaststoffen noch weitere Stoffe, die laut Labor- und Tierversuchen günstig auf die Blutzuckerregulation wirken. Erste Studien bestätigen eine blutzuckersenkende Wirkung. Allerdings gab es nicht immer einen Effekt.
Resistente Stärke gehört zu den unlöslichen Ballaststoffen aus zum Beispiel Getreidekörnern oder Hülsenfrüchten. Eine Übersichtsstudie zeigt eine Verbesserung der Empfindlichkeit für Insulin durch die Einnahme von resistenter Stärke auch beim metabolischen Syndrom.
Dosierung und Einnahmeempfehlung von Ballaststoffen
Es wird empfohlen, 30 Gramm Ballaststoffe pro Tag über die Ernährung zuzuführen. Wird diese Menge nicht erreicht, sind folgende Ballaststoffe als Präparate eine sinnvolle tägliche Ergänzung:
- 2,5 bis 5 Gramm Beta-Glucane aus Hafer
- mindestens 10 Gramm Lein- oder Flohsamen
- 10 bis 25 Gramm resistente Stärke
Die Ballaststoffe werden häufig in Pulverform angeboten. Lösen Sie das Pulver dazu in kalter oder warmer Flüssigkeit auf, zum Beispiel in einem Glas Wasser, Suppen oder Brühen.
Anfänglich kann es bei der Einnahme von Ballaststoffen zu Blähungen kommen, wenn der Darm nicht daran gewöhnt ist. Es empfiehlt sich deshalb, die Dosis langsam zu steigern und zunächst mit einem Drittel der Tagesdosis zu beginnen. Wenn Sie diese gut vertragen, können Sie die Menge erhöhen.
Ballaststoffe: zu beachten in der Schwangerschaft und Stillzeit, bei Erkrankungen sowie Medikamenteneinnahme
In der Schwangerschaft sind größere Mengen an Leinsamen nicht getestet. Frauen sollten mit dem Arzt sprechen oder auf Flohsamen ausweichen. Hafer ist auch in der Schwangerschaft sicher. Zu isolierten Beta-Glucanen über Präparate liegen aber keine Daten vor. Sprechen Sie die Einnahme zur Sicherheit mit einem Arzt ab.
Zwar enthält Hafer im Vergleich zu Weizen wenig Gluten, dennoch können bei Personen mit einer Glutenunverträglichkeit (Zöliakie) Beschwerden auftreten. Daher sollte man austesten, ob Hafer verträglich ist.
Bei einem Darmverschluss, einer Schluckstörung sowie einer Verengung oder Vernarbung der Speiseröhre, des Magens oder Darmes dürfen keine Ballaststoffe eingenommen werden. Plötzliche starke Magenschmerzen, Brechreiz und Übelkeit könnten Alarmsignale sein. Gleiches gilt bei einer akuten Entzündung im Magen-Darm-Bereich, etwa bei Divertikulitis, einer akuten chronisch-entzündlichen Darmerkrankung. Ballaststoffe könnten die Symptome verschlimmern.
Diabetiker, die zuckersenkende Medikamente einnehmen, sollten ihre Blutzuckerwerte engmaschiger überprüfen, um eine Unterzuckerung zu vermeiden. Möglicherweise wird auch eine Reduktion der Medikamente nötig. Sprechen Sie hierzu mit Ihrem Arzt.
Gelbildende Ballaststoffe aus Flohsamen und Leinsamen quellen im Darm auf. Dadurch können sie die Aufnahme von Medikamenten beeinträchtigen und ihre Wirkung hemmen. Sie sollten immer im Abstand von zwei Stunden zueinander eingenommen werden. Darüber hinaus dürfen quellende Ballaststoffe nicht mit Medikamenten eingenommen werden, welche die Darmbewegung hemmen. Es könnte zu Verstopfungen kommen. Dazu zählt das Durchfallmittel Loperamid (Imodium®).
Dosierungen auf einen Blick
Mikronährstoff-Empfehlung pro Tag bei postprandialer Hypoglykämie | |
|---|---|
Vitamine | |
Vitamin D | 1.000 und bis 2.000 Internationale Einheiten (IE) |
Vitamin B1 | 5 bis 15 Milligramm (mg) |
Vitamin B2 | 2 bis 5 Milligramm |
Vitamin B6 | 2 bis 5 Milligramm |
Vitamin B12 | 10 bis 50 Mikrogramm (µg) |
Folsäure | 200 bis 400 Mikrogramm |
Mineralstoffe | |
Chrom | 125 bis 200 Mikrogramm |
Magnesium | 100 bis 250 Milligramm |
Zink | 5 bis 10 Milligramm |
Pflanzen- und Ballaststoffe | |
Grüntee-Catechine | 400 bis 600 Milligramm |
Beta-Glucane aus Hafer | 2,5 bis 5 Gramm (g) |
Flohsamen oder Leinsamen | mindestens 10 Gramm |
resistente Stärke | 10 bis 25 Gramm |
Sinnvolle Laboruntersuchungen auf einen Blick
Sinnvolle Blutuntersuchungen bei Hypoglykämie | |
|---|---|
Normalwerte | |
Vitamin D (Serum) | 40 bis 60 Nanogramm pro Milliliter (ng/ml) |
Zusammenfassung
Bei der postprandialen Hypoglykämie kommt es innerhalb kurzer Zeit nach dem Essen zu einem starken Abfall des Blutzuckerspiegels (Unterzuckerung). Auslöser dafür ist eine übermäßige Insulinproduktion, die dafür sorgt, dass zu viel Zucker in die Körperzellen aufgenommen wird. Wissenschaftler vermuten, dass eine chronische Störung der Blutzuckerregulation und eine daraus resultierende postprandiale Hypoglykämie zu Übergewicht führt. Im Laufe der Jahre erhöht sich dann vermutlich das Risiko für Typ-2-Diabetes.
Der Einsatz der Mikronährstoffmedizin kann dazu beitragen, die Blut- sowie Insulinspiegel zu normalisieren. Zink, Magnesium und B-Vitamine sind bei der Regulation des Blutzuckers unentbehrlich. Grüntee und Ballaststoffe verlangsamen den Anstieg des Blutzuckerspiegels, sodass der Körper weniger Insulin ausschütten muss. Auch Chrom und Vitamin D können das Risiko für die Entwicklung eines Typ-2-Diabetes positiv beeinflussen: Chrom benötigt der Körper, damit Insulin wirken kann; Vitamin D reguliert dagegen die Insulinbildung und -abgabe.
Verzeichnis der Studien und Quellen
Abdali, D. et al. (2015): How effective are antioxidant supplements in obesity and diabetes? Med Princ Pract 2015;24(3):201-15. https://pubmed.ncbi.nlm.nih.gov/25791371/, abgerufen am: 14.07.2022.
Abutair, A.S. et al. (2016): Soluble fibers from psyllium improve glycemic response and body weight among diabetes type 2 patients (randomized control trial). Nutr J. 2016; 15: 86. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5062871/, abgerufen am: 14.11.2018.
Ahmed, M. A. et al. (2017): Perspectives on Peripheral Neuropathy as a Consequence of Metformin-Induced Vitamin B12 Deficiency in T2DM. Int J Endocrinol 2017;2017:2452853. https://pubmed.ncbi.nlm.nih.gov/28932240/, abgerufen am: 14.07.2022.
Akter, S. et al. (2018): Association of dietary and serum magnesium with glucose metabolism markers: The Furukawa Nutrition and Health Study. Clin Nutr ESPEN. 2018 Apr;24:71-77. https://www.ncbi.nlm.nih.gov/pubmed/29576367, abgerufen am: 07.11.2018.
Al-Jafari, M. (2023): Dumping Syndrome in Children: A Narrative Review. Cureus. 2023 Jul 5;15(7):e41407. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC10402847/, abgerufen am 25.11.2023.
Althuis, M.D. et al. (2002): Glucose and insulin responses to dietary chromium supplements: a meta-analysis. The American Journal of Clinical Nutrition, Volume 76, Issue 1, 1 July 2002, Pages 148–155. https://academic.oup.com/ajcn/article/76/1/148/4689472, abgerufen am: 07.11.2018.
Anderson, R.A. et al. (1987): Effects of supplemental chromium on patients with symptoms of reactive hypoglycemia. Metabolism. 1987 Apr;36(4):351-5. https://www.ncbi.nlm.nih.gov/pubmed/3550373, abgerufen am: 02.01.2019.
Asbaghi, O. et al. (2020): Effects of chromium supplementation on glycemic control in patients with type 2 diabetes: a systematic review and meta-analysis of randomized controlled trials. Pharmacol Res 2020 Nov;161:105098. https://pubmed.ncbi.nlm.nih.gov/32730903/, abgerufen am: 14.07.2022.
Asbaghi, O. et al. (2021): Folic Acid Supplementation Improves Glycemic Control for Diabetes Prevention and Management: A Systematic Review and Dose-Response Meta-Analysis of Randomized Controlled Trials. Nutrients 2021;13(7):2355. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC8308657/, abgerufen am: 14.07.2022.
Blaak, E.E. et al. (2012): Impact of postprandial glycaemia on health and prevention of disease. Obes Rev. 2012 Oct; 13(10): 923–984. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3494382/, abgerufen am: 09.11.2018.
Ble-Castillo, J.L. et al. (2017): Acute Consumption of Resistant Starch Reduces Food Intake but Has No Effect on Appetite Ratings in Healthy Subjects. Nutrients. 2017 Jul; 9(7): 696. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5537811/, abgerufen am: 03.01.2019.
Bouzghaya, S. et al. (2020): Improvement of Diabetes Symptoms and Complications by an Aqueous Extract of Linum usitatissimum (L.) Seeds in Alloxan-Induced Diabetic Mice. J Med Food 2020 Oct;23(10):1077-1082. https://pubmed.ncbi.nlm.nih.gov/32109173/, abgerufen am: 19.05.2021.
Bozbulut, R. et al. (2020): The effect of beta-glucan supplementation on glycemic control and variability in adolescents with type 1 diabetes mellitus. Diabetes Res Clin Pract. 2020 Nov;169:108464. https://pubmed.ncbi.nlm.nih.gov/32971156/, abgerufen am 25.11.2023.
Brown, T. J. et al. (2019): Omega-3, omega-6, and total dietary polyunsaturated fat for prevention and treatment of type 2 diabetes mellitus: systematic review and meta-analysis of randomised controlled trials. BMJ 2019 Aug 21;366:l4697. https://pubmed.ncbi.nlm.nih.gov/31434641/, abgerufen am: 14.07.2022.
Calcaterra, V. et al. (2013): Hunger hormone profile monitoring after gastroplication in an adolescent. Horm Res Paediatr 2013;80(3):213-6. https://pubmed.ncbi.nlm.nih.gov/24008238/, abgerufen am: 14.07.2022.
Cao, T. et al. (2018): Antioxidant effects of epigallocatechin-3-gallate on the aTC1-6 pancreatic alpha cell line. Biochem Biophys Res Commun. 2018 Jan 1;495(1):693-699. https://pubmed.ncbi.nlm.nih.gov/29117537/
Cerulli, J. et al. (1998): Chromium picolinate toxicity. Ann Pharmacother 1998 Apr;32(4):428-31. https://pubmed.ncbi.nlm.nih.gov/9562138/, abgerufen am: 14.07.2022.
Charrière, N. et al. (2017): Cardiovascular responses to sugary drinks in humans: galactose presents milder cardiac effects than glucose or fructose. Eur J Nutr 2017 Sep;56(6):2105-2113. https://pubmed.ncbi.nlm.nih.gov/27328681/, abgerufen am: 19.05.2021.
Clausen, J. (1988): Chromium induced clinical improvement in symptomatic hypoglycemia. Biol Trace Elem Res. 1988 Sep-Dec;17:229-36. https://www.ncbi.nlm.nih.gov/pubmed/2484361, abgerufen am: 02.01.2019.
Crefcoeur, L.L. et al. (2022): Primary carnitine deficiency is a life-long disease. JIMD reports, 63(6), 524–528. https://pubmed.ncbi.nlm.nih.gov/36341172/, abgerufen am 25.11.2023.
Crefcoeur, L.L. Et al. (2022): Primary carnitine deficiency is a life-long disease. JIMD Rep. 2022 Jul 27;63(6):524-528. https://pubmed.ncbi.nlm.nih.gov/36341172/, abgerufen am 25.11.2023.
De Castro, T. et al. (2021): Insulinautoimmunsyndrom. Insulin autoimmune syndrome: Eine seltene, aber wichtige Differentialdiagnose der Hypoglykämie. A rare, but important differential diagnosis of hypoglycemia. Die Innere Medizin Oct 2021;63(1). https://www.researchgate.net/publication/355662549_InsulinautoimmunsyndromInsulin_autoimmune_syndrome_Eine_seltene_aber_wichtige_Differentialdiagnose_der_HypoglykamieA_rare_but_important_differential_diagnosis_of_hypoglycemia, abgerufen am: 09.02.2023
Deutsche Gesellschaft für Ernährung e. V. (2012): Mehr Ballaststoffe bitte! https://www.dge.de/presse/pm/mehr-ballaststoffe-bitte/, abgerufen am: 13.11.2018.
Diedrich, J. (2020): Der Einfluss anti-entzündlicher Nährstoffe auf die low-grade Inflam-mation und deren Rolle im metabolischen Syndrom – eine evidenz-basierte Literaturrecherche. 2020 Feb 28;1-61. https://reposit.haw-hamburg.de/bitstream/20.500.12738/10947/1/DiedrichJuliaBA_geschw%C3%A4rzt.pdf, abgerufen am: 14.07.2022.
Douillard, C. et al. (2020): Rare causes of hypoglycemia in adults. Annales d'endocrinologie, 81(2-3), 110–117. https://pubmed.ncbi.nlm.nih.gov/32409005/, abgerufen am 25.11.2023.
Eckert-Norton, M. & Susan Kirk, S. (2013): Non-diabetic Hypoglycemia. The Journal of Clinical Endocrinology & Metabolism, Volume 98, Issue 10, 1 October 2013, Pages 39A. https://academic.oup.com/jcem/article/98/10/39A/2833323, abgerufen am: 06.11.2018.
Ercan, N. et al. (1993): Effects of glucose, galactose, and lactose ingestion on the plasma glucose and insulin response in persons with non-insulin-dependent diabetes mellitus. Metabolism 1993 Dec;42(12):1560-7. https://pubmed.ncbi.nlm.nih.gov/8246770/, abgerufen am: 14.07.2022.
Felício, K.M. et al. (2018): Glycemic Variability and Insulin Needs in Patients with Type 1 Diabetes Mellitus Supplemented with Vitamin D: A Pilot Study Using Continuous Glucose Monitoring System. Current diabetes reviews, 14(4), 395–403. https://pubmed.ncbi.nlm.nih.gov/28618984/, abgerufen am 25.11.2023.
Foroozanfard, F. et al. (2015): Effects of zinc supplementation on markers of insulin resistance and lipid profiles in women with polycystic ovary syndrome: a randomized, double-blind, placebo-controlled trial. Exp Clin Endocrinol Diabetes. 2015 Apr;123(4):215-20. https://www.ncbi.nlm.nih.gov/pubmed/25868059, abgerufen am: 12.11.2018.
Frauchiger, M.T. et al. (2004): Effects of acute chromium supplementation on postprandial metabolism in healthy young men. J Am Coll Nutr 2004 Aug;23(4):351-7. https://www.ncbi.nlm.nih.gov/pubmed/15310739, abgerufen am: 07.11.2018.
Fujita, S. et al. (2017): An Impaired Awareness of Hypoglycemia Improved After Vitamin B12 Treatment in a Type 1 Diabetic Patient. Intern Med. 2017;56(11):1383-1385. https://www.ncbi.nlm.nih.gov/pubmed/28566602, abgerufen am: 12.11.2018.
Fukino, Y. et al. (2005): Randomized controlled trial for an effect of green tea consumption on insulin resistance and inflammation markers. J Nutr Sci Vitaminol (Tokyo). 2005 Oct;51(5):335-42. https://www.ncbi.nlm.nih.gov/pubmed/16392704?dopt=Abstract, abgerufen am: 12.11.2018.
Gao, L. et al. (2020): The impact of omega-3 fatty acid supplementation on glycemic control in patients with gestational diabetes: a systematic review and meta-analysis of randomized controlled studies. J Matern Fetal Neonatal Med. 2020 May;33(10):1767-73. https://pubmed.ncbi.nlm.nih.gov/30231792/, abgerufen am: 14.07.2022.
Gigas Nutrition BV (2022): Lexikon. Chrom. https://gigasnutrition.com/de/Inhaltsstoffe/Chrom, zuletzt abgerufen am: 14.07.2022.
Gil-Campos, M., et al. (2010): Fasting and postprandial relationships among plasma leptin, ghrelin, and insulin in prepubertal obese children. Clin Nutr 2010 Feb;29(1):54-9. https://pubmed.ncbi.nlm.nih.gov/19619916/, abgerufen am: 14.07.2022.
Grimm, D. et al. (2017): Modulation of cellular energetics by galactose and pioglitazone. Cell Tissue Res 2017 Sep;369(3):641-6. https://pubmed.ncbi.nlm.nih.gov/28776185/, abgerufen am: 14.07.2022.
He, L. et al. (2021): Effects of vitamin and omega-3 fatty acid co-supplementation on blood glucose in women with gestational diabetes mellitus: A protocol for systematic review and meta analysis. Medicine (Baltimore) 2021 May 28;100(21):e26106. https://pubmed.ncbi.nlm.nih.gov/34032751/, abgerufen am: 14.07.2022.
He, S. et al. (2018): Effect of vitamin D supplementation on fasting plasma glucose, insulin resistance and prevention of type 2 diabetes mellitus in non‑diabetics: A systematic review and meta‑analysis. https://www.spandidos-publications.com/br/8/5/475?text=fulltext, abgerufen am: 09.11.2018.
Hu, Z. et al. (2019): Efficacy of vitamin D supplementation on glycemic control in type 2 diabetes patients: A meta-analysis of interventional studies. Medicine (Baltimore) 2019 Apr;98(14):e14970. https://pubmed.ncbi.nlm.nih.gov/30946322/, abgerufen am: 14.07.2022.
Huang, H. et al. (2018): Chromium supplementation for adjuvant treatment of type 2 diabetes mellitus: Results from a pooled analysis. Mol Nutr Food Res 2018 Jan;62(1). https://pubmed.ncbi.nlm.nih.gov/28677892/, abgerufen am: 14.07.2022.
Islam, M.R. et al. (2016): Zinc supplementation for improving glucose handling in pre-diabetes: A double blind randomized placebo controlled pilot study. Diabetes Res Clin Pract. 2016 May;115:39-46. https://www.ncbi.nlm.nih.gov/pubmed/27242121, abgerufen am: 12.11.2018.
Jacobo-Cejudo, M. G., et al. (2017): Effect of n-3 Polyunsaturated Fatty Acid Supplementation on Metabolic and Inflammatory Biomarkers in Type 2 Diabetes Mellitus Patients. Nutrients 2017 Jun 3;9(6):573. https://pubmed.ncbi.nlm.nih.gov/28587203/, abgerufen am: 14.07.2022.
Jamilian, M. et al. (2017): A Trial on The Effects of Magnesium-Zinc-Calcium-Vitamin D Co-Supplementation on Glycemic Control and Markers of Cardio-Metabolic Risk in Women with Polycystic Ovary Syndrome. Arch Iran Med. 2017 Oct;20(10):640-645. https://www.ncbi.nlm.nih.gov/pubmed/29137465, abgerufen am: 07.11.2018.
Jin, S. et al. (2020): Effects of Nutritional Strategies on Glucose Homeostasis in Gestational Diabetes Mellitus: A Systematic Review and Network Meta-Analysis. J Diabetes Res 2020 Feb 23;2020:6062478. https://pubmed.ncbi.nlm.nih.gov/32185236/, abgerufen am: 14.07.2022.
Johnston, K.L. et al. (2010): Resistant starch improves insulin sensitivity in metabolic syndrome. Diabet Med. 2010 Apr;27(4):391-7. https://www.ncbi.nlm.nih.gov/pubmed/20536509?dopt=Abstract, abgerufen am: 14.11.2018.
Kabir, M. T. et al. (2021): Therapeutic Potential of Polyphenols in the Management of Diabetic Neuropathy. Evid Based Complement Alternat Med 2021 May 13;2021:9940169. https://pubmed.ncbi.nlm.nih.gov/34093722/, abgerufen am: 14.07.2022.
Kalra, S. et al. (2013): Hypoglycemia: The neglected complication. Indian J Endocrinol Metab 2013 Sep;17(5):819-34. https://pubmed.ncbi.nlm.nih.gov/24083163/, abgerufen am: 14.07.2022.
Kant, R. et al. (2021): Effect of serum zinc and copper levels on insulin secretion, insulin resistance and pancreatic β cell dysfunction in US adults: Findings from the National Health and Nutrition Examination Survey (NHANES) 2011-2012. Diabetes Res Clin Pract 2021 Feb;172:108627. https://pubmed.ncbi.nlm.nih.gov/33333205/, abgerufen am: 14.07.2022.
Khalili, L. et al. (2021): Effect of n-3 (Omega-3) Polyunsaturated Fatty Acid Supplementation on Metabolic and Inflammatory Biomarkers and Body Weight in Patients with Type 2 Diabetes Mellitus: A Systematic Review and Meta-Analysis of RCTs. Metabolites 2021 Oct 28;11(11):742. https://pubmed.ncbi.nlm.nih.gov/34822400/, abgerufen am: 14.07.2022.
Kieboom, B.C.T. et al. (2017): Serum magnesium and the risk of prediabetes: a population-based cohort study. Diabetologia. 2017 May;60(5):843-853. https://www.ncbi.nlm.nih.gov/pubmed/28224192, abgerufen am: 07.11.2018.
Kim, H.H. et al. (2018): The Postprandial Anti-Hyperglycemic Effect of Pyridoxine and Its Derivatives Using In Vitro and In Vivo Animal Models. Nutrients. 2018 Feb 28;10(3). pii: E285. https://www.ncbi.nlm.nih.gov/pubmed/29495635, abgerufen am: 12.11.2018.
Kimball, S.M. et al. (2017): Effect of a vitamin and mineral supplementation on glycemic status: Results from a community-based program. Journal of Clinical & Translational Endocrinology Volume 10, December 2017, Pages 28-35. https://www.sciencedirect.com/science/article/pii/S2214623717300753, abgerufen am: 09.11.2018.
Kleinridders, A. et al. (2014): Insulin action in brain regulates systemic metabolism and brain function. Diabetes 2014 Jul;63(7):2232-43. https://pubmed.ncbi.nlm.nih.gov/24931034/, abgerufen am: 14.07.2022.
Kooshki, F. et al. (2021): A Comprehensive insight into the effect of chromium supplementation on oxidative stress indices in diabetes mellitus: A systematic review. Clin Exp Pharmacol Physiol 2021 Mar;48(3):291-309. https://pubmed.ncbi.nlm.nih.gov/33462845/, abgerufen am: 14.07.2022.
Kooshki, F. et al. (2021): Chromium picolinate balances the metabolic and clinical markers in nonalcoholic fatty liver disease: a randomized, double-blind, placebo-controlled trial. Eur J Gastroenterol Hepatol 2021 Oct 1;33(10):1298-1306. https://pubmed.ncbi.nlm.nih.gov/32804855/, abgerufen am: 14.07.2022.
Kusunose, K. et al. (2021): Association between Vitamin D and Heart Failure Mortality in 10,974 Hospitalized Individuals. Nutrients 2021 Jan 23;13(2):335. https://pubmed.ncbi.nlm.nih.gov/33498709/, abgerufen am: 14.07.2022.
Li, X. & Zhao, J. (2021): The influence of zinc supplementation on metabolic status in gestational diabetes: a meta-analysis of randomized controlled studies. J Matern Fetal Neonatal Med. 2021 Jul;34(13):2140-5. https://pubmed.ncbi.nlm.nih.gov/31438733/, abgerufen am: 14.07.2022.
Li. Z. et al. (2021): Analysis of the clinical characteristics of insulin autoimmune syndrome induced by alpha-lipoic acid. J Clin Pharm Ther. 2021 Oct;46(5):1295-1300. https://pubmed.ncbi.nlm.nih.gov/33821530/, abgerufen am: 09.02.2023
Lind, M. V. et al. (2019): Effect of folate supplementation on insulin sensitivity and type 2 diabetes: a meta-analysis of randomized controlled trials. Am J Clin Nutr 2019 Jan 1;109(1):29-42. https://pubmed.ncbi.nlm.nih.gov/30615110/, abgerufen am: 14.07.2022.
Lipko, M. & Debski, B. et al. (2018): Mechanism of insulin-like effect of chromium(III) ions on glucose uptake in C2C12 mouse myotubes involves ROS formation. J Trace Elem Med Biol 2018 Jan;45:171-5. https://pubmed.ncbi.nlm.nih.gov/29173475/, abgerufen am: 14.07.2022.
Liu, Z. et al. (2015): Vitamin B6 Prevents Endothelial Dysfunction, Insulin Resistance, and Hepatic Lipid Accumulation in Apoe −/− Mice Fed with High-Fat Diet. J Diabetes Res. 2016; 2016: 1748065. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4735993/, abgerufen am: 12.11.2018.
Lochocka, K. et al. (2015): Green tea extract decreases starch digestion and absorption from a test meal in humans: a randomized, placebo-controlled crossover study. Scientific Reports volume 5, Article number: 12015 (2015). https://www.nature.com/articles/srep12015, abgerufen am: 12.11.2018.
Mani, U.V. et al. (2011): An open-label study on the effect of flax seed powder (Linum usitatissimum) supplementation in the management of diabetes mellitus. J Diet Suppl 2011 Sep;8(3):257-65. https://pubmed.ncbi.nlm.nih.gov/22432725/, abgerufen am: 19.05.2021.
Maria, L. et al. (2018): Postprandial glucose and insulin response to a high-fiber muffin top containing resistant starch type 4 in healthy adults: a double-blind, randomized, controlled trial. Nutrition, Volume 53, September 2018, Pages 59-63. https://www.sciencedirect.com/science/article/pii/S0899900718300145, abgerufen am: 17.11.2018.
Maruyama, K. et al. (2009): The Association between Concentrations of Green Tea and Blood Glucose Levels. J Clin Biochem Nutr. 2009 Jan;44(1):41-5. https://www.ncbi.nlm.nih.gov/pubmed/19177186?dopt=Abstract, abgerufen am: 12.11.2018.
Mascolo, E. & Vernì, F. (2020): Vitamin B6 and Diabetes: Relationship and Molecular Mechanisms. Int J Mol Sci 020 May 23;21(10):3669. https://pubmed.ncbi.nlm.nih.gov/32456137/, abgerufen am: 14.07.2022.
Maziarz, M.P. et al. (2017): Resistant starch lowers postprandial glucose and leptin in overweight adults consuming a moderate-to-high-fat diet: a randomized-controlled trial. Nutr J. 2017; 16: 14. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5320660/, abgerufen am: 03.01.2019.
Miyan, Z. & Waris, N. (2020): Association of vitamin B12 deficiency in people with type 2 diabetes on metformin and without metformin: a multicenter study, Karachi, Pakistan. BMJ Open Diabetes Res Care 2020 May;8(1):e001151. https://pubmed.ncbi.nlm.nih.gov/32448786/, abgerufen am: 14.07.2022.
Mokán, M. et al. (1995): Hypoglykémia--výskyt, príciny a hormonálne kontraregulacné mechanizmy u zdravých osôb a u pacientov s IDDM [Hypoglycemia--occurrence, causes and hormonal counterregulatory mechanisms in healthy persons and in patients with IDDM]. Bratisl Lek Listy 1995 Jun;96(6):311-6. https://pubmed.ncbi.nlm.nih.gov/7552408/, abgerufen am: 14.07.2022.
Momen-Heravi, M. et al. (): The effects of zinc supplementation on wound healing and metabolic status in patients with diabetic foot ulcer: A randomized, double-blind, placebo-controlled trial. Wound Repair Regen. 2017 May;25(3):512-20. https://pubmed.ncbi.nlm.nih.gov/28395131/, abgerufen am: 14.07.2022.
Mooren, F. C. et al. (2010): Oral magnesium supplementation reduces insulin resistance in non‐diabetic subjects – a double‐blind, placebo‐controlled, randomized trial. https://onlinelibrary.wiley.com/doi/pdf/10.1111/j.1463-1326.2010.01332.x, abgerufen am: 07.11.2018.
N.n. (2004): A scientific review: the role of chromium in insulin resistance. Diabetes Educ. 2004;Suppl:2-14. https://www.ncbi.nlm.nih.gov/pubmed/15208835, abgerufen am: 02.01.2019.
Nagao, T. et al. (2009): A catechin-rich beverage improves obesity and blood glucose control in patients with type 2 diabetes. Obesity (Silver Spring). 2009 Feb;17(2):310-7. https://www.ncbi.nlm.nih.gov/pubmed/19008868, abgerufen am: 17.11.2018.
Nagpal, J. et al. (2009): A double-blind, randomized, placebo-controlled trial of the short-term effect of vitamin D3 supplementation on insulin sensitivity in apparently healthy, middle-aged, centrally obese men. Diabet Med. 2009 Jan;26(1):19-27. https://www.ncbi.nlm.nih.gov/pubmed/19125756, abgerufen am: 09.11.2018.
National Institutes of Health (2022): Chromium. Fact Sheet for Health Professionals. https://ods.od.nih.gov/factsheets/Chromium-HealthProfessional/, abgerufen am: 14.07.2022.
Natto, Z. S. et al. (2019): Omega-3 Fatty Acids Effects on Inflammatory Biomarkers and Lipid Profiles among Diabetic and Cardiovascular Disease Patients: A Systematic Review and Meta-Analysis. Sci Rep 2019 Dec 11;9(1):18867. https://pubmed.ncbi.nlm.nih.gov/31827125/, abgerufen am: 14.07.2022.
Nazare, J.A. et al. (2009): Modulation of the postprandial phase by beta-glucan in overweight subjects: effects on glucose and insulin kinetics. Mol Nutr Food Res. 2009 Mar;53(3):361-9. https://www.ncbi.nlm.nih.gov/pubmed/18837470, abgerufen am: 13.11.2018.
Nie, J. et al. (2021): Tea consumption and long-term risk of type 2 diabetes and diabetic complications: a cohort study of 0.5 million Chinese adults. Am J Clin Nutr 2021 Jul 1;114(1):194-202. https://pubmed.ncbi.nlm.nih.gov/33709113/, abgerufen am: 14.07.2022.
Norouzi, S. et al. (2018): Zinc stimulates glucose oxidation and glycemic control by modulating the insulin signaling pathway in human and mouse skeletal muscle cell lines. PLoS One. 2018 Jan 26;13(1):e0191727. https://pubmed.ncbi.nlm.nih.gov/29373583/, abgerufen am: 12.11.2018.
Offenbache, E.G. & F Pi-Sunyer, F.X. (1980): Beneficial Effect of Chromium-rich Yeast on Glucose Tolerance and Blood Lipids in Elderly Subjects. Diabetes 1980 Nov; 29(11): 919-925. http://diabetes.diabetesjournals.org/content/29/11/919, abgerufen am: 07.11.2018.
O'Mahoney, L. L. et al. (2018): Omega-3 polyunsaturated fatty acids favourably modulate cardiometabolic biomarkers in type 2 diabetes: a meta-analysis and meta-regression of randomized controlled trials. Cardiovasc Diabetol 2018 Jul 7;17(1):98. https://pubmed.ncbi.nlm.nih.gov/29981570/, abgerufen am: 14.07.2022.
Ortega, R. M. et al. (2011): Poor zinc status is associated with increased risk of insulin resistance in Spanish children. British Journal of Nutrition, Volume 107, Issue 3 14 February 2012 , pp. 398-404. https://www.cambridge.org/core/journals/british-journal-of nutrition/article/poor-zinc-status-is-associated-with-increased-risk-of-insulin-resistance-in-spanish-children/3D8B1C9142DBFCE812F88A4F252AE405, abgerufen am: 12.11.2018.
Ortega, R. M. et al. (2011): Poor zinc status is associated with increased risk of insulin resistance in Spanish children. British Journal of Nutrition (2012), 107, 398–404. pubmed.ncbi.nlm.nih.gov/22277170/, abgerufen am: 03.01.2019.
Palacios, C. et al. (2022): Vitamin D, Calcium, Magnesium, and Potassium Consumption and Markers of Glucose Metabolism in the Hispanic Community Health Study/Study of Latinos. J Am Nutr Assoc 2022 Jan;41(1):20-9. https://pubmed.ncbi.nlm.nih.gov/33252321/, abgerufen am: 14.07.2022.
Parildar, H. et al. (2013): The impact of Vitamin D Replacement on Glucose Metabolism. Pak J Med Sci. 2013 Nov-Dec; 29(6): 1311–1314. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3905396/, abgerufen am: 09.11.2018.
Park, J. M. et al. (2020): Dietary Epigallocatechin-3-Gallate Alters the Gut Microbiota of Obese Diabetic db/db Mice: Lactobacillus Is a Putative Target. J Med Food 2020 Oct;23(10):1033-42. https://pubmed.ncbi.nlm.nih.gov/33054538/, abgerufen am: 14.07.2022.
Peterson, C.A. et al. (2014): Vitamin D insufficiency and insulin resistance in obese adolescents. Ther Adv Endocrinol Metab. 2014 Dec; 5(6): 166–189. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4257980/, abgerufen am: 09.11.2018.
Pieber, T. R. et al. (2021): Blood glucose response after oral lactulose intake in type 2 diabetic individuals. World J Diabetes 2021 Jun 15;12(6):893-907. https://pubmed.ncbi.nlm.nih.gov/34168736/, abgerufen am: 14.07.2022.
Pittas, A.G. et al. (2007): The Effects of Calcium and Vitamin D Supplementation on Blood Glucose and Markers of Inflammation in Nondiabetic Adults. Diabetes Care 2007 Apr; 30(4): 980-986. http://care.diabetesjournals.org/content/30/4/980, abgerufen am: 09.11.2018.
Prasad, K. & Dhar, A. (2016): Flaxseed and Diabetes. Curr Pharm Des 2016;22(2):141-4. https://pubmed.ncbi.nlm.nih.gov/26561065/, abgerufen am: 19.05.2021.
Qi, S. S. et al. (2020): Protective Effects of Chromium Picolinate Against Diabetic-Induced Renal Dysfunction and Renal Fibrosis in Streptozotocin-Induced Diabetic Rats. Biomolecules 2020 Mar 4;10(3):398. https://pubmed.ncbi.nlm.nih.gov/32143429/, abgerufen am: 14.07.2022.
Ranasinghe, P. et al. (2015): Zinc and diabetes mellitus: understanding molecular mechanisms and clinical implications. Daru 2015 Sep 17; 23(1): 44. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4573932/, abgerufen am: 12.11.2018.
Reynolds, A. N. at al. (2020): Dietary fibre and whole grains in diabetes management: Systematic review and meta-analyses. PLoS Med 2020 Mar 6;17(3):e1003053. https://pubmed.ncbi.nlm.nih.gov/32142510/, abgerufen am: 14.07.2022.
Rhee, Y. & Brunt, A. (2011): Flaxseed supplementation improved insulin resistance in obese glucose intolerant people: a randomized crossover design. Nutr J 2011 May 9;10:44. https://pubmed.ncbi.nlm.nih.gov/21554710/, abgerufen am: 19.05.2021.
Robertson, M.D. et al. (2003): Prior short-term consumption of resistant starch enhances postprandial insulin sensitivity in healthy subjects. Diabetologia. 2003 May;46(5):659-65. https://www.ncbi.nlm.nih.gov/pubmed/12712245?dopt=Abstract, abgerufen am: 14.11.2018.
Russell, W.R. et al. (2013): Impact of Diet Composition on Blood Glucose Regulation. Critical Reviews in Food Science and Nutrition, Volume 56, 2016 - Issue 4. https://www.tandfonline.com/doi/full/10.1080/10408398.2013.792772, abgerufen am: 12.11.2018.
Sahebi, R. et a. (2019): The effects of vitamin D supplementation on indices of glycemic control in Iranian diabetics: A systematic review and meta-analysis. Complement Ther Clin Pract 2019 Feb;34:294-304. https://pubmed.ncbi.nlm.nih.gov/30712741/, abgerufen am: 14.07.2022.
Sala, M. et al. (2016): A Double-Blind, Randomized Pilot Trial of Chromium Picolinate for Overweight Individuals with Binge-Eating Disorder: Effects on Glucose Regulation. Pages 191-199. https://www.tandfonline.com/doi/abs/10.1080/19390211.2016.1207124, abgerufen am: 07.11.2018.
Scarpellini, E. et al. (2020): International consensus on the diagnosis and management of dumping syndrome. Nat Rev Endocrinol. 2020 Aug;16(8):448-466. https://pubmed.ncbi.nlm.nih.gov/32457534/, abgerufen am 25.11.2023.
Shang, A. et al. (2021): Molecular mechanisms underlying health benefits of tea compounds. Free Radic Biol Med 2021 Aug 20;172:181-200. https://pubmed.ncbi.nlm.nih.gov/34118386/, abgerufen am: 14.07.2022.
Sharma, K. et al. (2021): Dietary vitamin D equilibrium in serum ameliorates direct bilirubin associated diabetes mellitus. Chem Biol Interact 2021 Mar 1;337:109399. https://pubmed.ncbi.nlm.nih.gov/33503443/, abgerufen am: 14.07.2022.
Shen, X.S. et al. (2016): Effect of Oat β-Glucan Intake on Glycaemic Control and Insulin Sensitivity of Diabetic Patients: A Meta-Analysis of Randomized Controlled Trials. Nutrients. 2016 Jan; 8(1): 39. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4728652/, abgerufen am: 13.11.2018.
Shiyovich, A. et al. (2021): Serum electrolyte/metabolite abnormalities among patients with acute myocardial infarction: comparison between patients with and without diabetes mellitus. Postgrad Med 2021 May;133(4):395-403. https://pubmed.ncbi.nlm.nih.gov/33275496/, abgerufen am: 19.05.2021.
Solomon, A. et al. (2006): The nucleus tractus solitari (NTS) participates in peripheral ghrelin glucostatic hunger signalling mediated by insulin. Neuropeptides 2006 Jun;40(3):169-75. https://pubmed.ncbi.nlm.nih.gov/16677709/, abgerufen am: 14.07.2022.
Takahashi, M. et al. (2014): Acute ingestion of catechin-rich green tea improves postprandial glucose status and increases serum thioredoxin concentrations in postmenopausal women. Br J Nutr. 2014 Nov 14;112(9):1542-50. https://www.ncbi.nlm.nih.gov/pubmed/25230741, abgerufen am: 17.11.2018.
Taylor, C.G. et al. (2010): Dietary milled flaxseed and flaxseed oil improve N-3 fatty acid status and do not affect glycemic control in individuals with well-controlled type 2 diabetes. J Am Coll Nutr 2010 Feb;29(1):72-80. https://pubmed.ncbi.nlm.nih.gov/20595648/, abgerufen am: 19.05.2021.
Thota, R. N. et al. (2019): Curcumin and/or omega-3 polyunsaturated fatty acids supplementation reduces insulin resistance and blood lipids in individuals with high risk of type 2 diabetes: a randomised controlled trial. Lipids Health Dis 2019 Jan 26;18(1):31. https://pubmed.ncbi.nlm.nih.gov/30684965/, abgerufen am: 14.07.2022.
Veronese, N. et al. (2021): Oral Magnesium Supplementation for Treating Glucose Metabolism Parameters in People with or at Risk of Diabetes: A Systematic Review and Meta-Analysis of Double-Blind Randomized Controlled Trials. Nutrients 2021 Nov 15;13(11):4074. https://pubmed.ncbi.nlm.nih.gov/34836329/, abgerufen am: 14.07.2022.
Viloria, K. et al. (2022): Vitamin D binding protein/GC-globulin: a novel regulator of alpha cell function and glucagon secretion. J Physiol. 2022 Mar;600(5):1119-1133. https://pubmed.ncbi.nlm.nih.gov/33719063/
Wang, L. et al. (2019): LUTI: a double-function inhibitor isolated from naked flax seeds. Acta Biochim Biophys Sin (Shanghai) 2019 Sep 6;51(10):989-996. https://pubmed.ncbi.nlm.nih.gov/31555798/, abgerufen am: 19.05.2021.
Wang, X. et al. (2019): Zinc supplementation improves glycemic control for diabetes prevention and management: a systematic review and meta-analysis of randomized controlled trials. Am J Clin Nutr 2019 Jul 1;110(1):76-90. https://pubmed.ncbi.nlm.nih.gov/31161192/, abgerufena am: 14.07.2022.
Wani, S. et al. (2006): Acute tubular necrosis associated with chromium picolinate-containing dietary supplement. Ann Pharmacother 2006 Mar;40(3):563-6. https://pubmed.ncbi.nlm.nih.gov/16492795/, abgerufen am: 14.07.2022.
Wasser, W. G. et al. (1997): Chronic renal failure after ingestion of over-the-counter chromium picolinate. Ann Intern Med 1997 Mar 1;126(5):410. https://pubmed.ncbi.nlm.nih.gov/9054292/, abgerufen am: 14.07.2022.
Weißenborn, A. et al. (2018): Höchstmengen für Vitamine und Mineralstoffe in Nahrungsergänzungsmitteln. Journal of Consumer Protetion and Food Safety March 2018, Volume 13, Issue 1, pp 25–39. https://link.springer.com/article/10.1007/s00003-017-1140-y, abgerufen am: 07.11.2018.
Willmann, C. et al. (2018): Gehirn und Glukosestoffwechsel. Der Diabetologe 2018;14:509–18. https://link.springer.com/article/10.1007/s11428-018-0387-y, abgerufen am: 14.07.2022.
Wimalawansa, S. J. (2018): Associations of vitamin D with insulin resistance, obesity, type 2 diabetes, and metabolic syndrome. J Steroid Biochem Mol Biol 2018 Jan;175:177-89. https://pubmed.ncbi.nlm.nih.gov/27662816/, abgerufen am: 14.07.2022.
Xia, Z. et al. (2020): The effect of psyllium consumption on weight, body mass index, lipid profile, and glucose metabolism in diabetic patients: A systematic review and dose-response meta-analysis of randomized controlled trials. Phytother Res 2020 Jun;34(6):1237-47. https://pubmed.ncbi.nlm.nih.gov/31919936/, abgerufen am: 14.07.2022.
Xie, Y. et al. (2021): Effects of soluble fiber supplementation on glycemic control in adults with type 2 diabetes mellitus: A systematic review and meta-analysis of randomized controlled trials. Clin Nutr 2021 Apr;40(4):1800-10. https://pubmed.ncbi.nlm.nih.gov/33162192/, abgerufen am: 14.07.2022.
Xin, C. et al. (2021): Hawthorn polyphenols, D-chiro-inositol, and epigallocatechin gallate exert a synergistic hypoglycemic effect. J Food Biochem 2021 Jul;45(7):e13771. https://pubmed.ncbi.nlm.nih.gov/34028050/, abgerufen am: 14.07.2022.
Xu, B. et al. (2021): Higher intake of microbiota-accessible carbohydrates and improved cardiometabolic risk factors: a meta-analysis and umbrella review of dietary management in patients with type 2 diabetes. Am J Clin Nutr 2021 Jun 1;113(6):1515-30. https://pubmed.ncbi.nlm.nih.gov/33693499/, abgerufen am: 14.07.2022.
Yeghiazaryan, K. et al. (2012): Chromium-picolinate therapy in diabetes care: individual outcomes require new guidelines and navigation by predictive diagnostics. Infect Disord Drug Targets 2012 Oct;12(5):332-9. https://pubmed.ncbi.nlm.nih.gov/23017160/, abgerufen am: 14.07.2022.
Yu, K. et al. (2014): The impact of soluble dietary fibre on gastric emptying, postprandial blood glucose and insulin in patients with type 2 diabetes. Asia Pac J Clin Nutr. 2014;23(2):210-8. https://www.ncbi.nlm.nih.gov/pubmed/24901089, abgerufen am: 13.11.2018.
Zhang, Y. et al. (2021): Effect of Vitamin D Supplementation on Glycemic Control in Prediabetes: A Meta-Analysis. Nutrients 2021 Dec 14;13(12):4464. https://pubmed.ncbi.nlm.nih.gov/34960022/, abgerufen am: 14.07.2022.
Zhao, F. et al. (2022): Effect of Chromium Supplementation on Blood Glucose and Lipid Levels in Patients with Type 2 Diabetes Mellitus: a Systematic Review and Meta-analysis. Biol Trace Elem Res 2022 Feb;200(2):516-25. https://pubmed.ncbi.nlm.nih.gov/33783683/, abgerufen am: 14.07.2022.
Zhong, N. & Wang, J. (2019): The efficacy of omega-3 fatty acid for gestational diabetes: a meta-analysis of randomized controlled trials. Gynecol Endocrinol 2019 Jan;35(1):4-9. https://pubmed.ncbi.nlm.nih.gov/30324838/, abgerufen am: 14.07.2022.
Zurbau, A. et al. (2021): The effect of oat β-glucan on postprandial blood glucose and insulin responses: a systematic review and meta-analysis. Eur J Clin Nutr 2021 Nov;75(11):1540-54. https://pubmed.ncbi.nlm.nih.gov/33608654/, abgerufen am: 14.07.2022.




