Die Schizophrenie ist eine psychische Erkrankung, die sich zum Beispiel durch Denkstörungen, Zerfahrenheit, Wahnvorstellungen und Halluzinationen zeigt. Die Erkrankung verläuft oft chronisch und Medikamente müssen meist ein Leben lang eingenommen werden. Viele Mikronährstoffe können die Stärke der Symptome mildern und Medikamente verträglicher machen. Lesen Sie hier, welche das sind und wie sie im Rahmen der Mikronährstoffmedizin eingesetzt werden.

Ursachen und Symptome
Ursachen einer Schizophrenie
Die Schizophrenie ist eine psychische Erkrankung, die zu den Psychosen gehört. Für Betroffene ist es oft schwer, den Alltag zu bewältigen. Menschen mit Schizophrenie leiden oft an Begleiterkrankungen, wie Depressionen und Angststörungen.
Die Häufigkeit ist hoch. Etwa einer von 100 Menschen erkrankt im Laufe seines Lebens daran. Die Erkrankung kann einmalig auftreten oder dauerhaft verlaufen. Besonders häufig tritt eine Schizophrenie zwischen dem 18. und 35. Lebensalter auf. Im Kindesalter, besonders beim Kleinkind, ist die Krankheit selten. Die Schizophrenie ist entgegen häufiger Annahmen keine Persönlichkeitsstörung.
Die Auslöser und Ursachen der Schizophrenie sind nicht abschließend geklärt. Vermutlich wirken organische, psychische und andere auslösende Faktoren zusammen:
- Genetische Faktoren: Kinder schizophrener Eltern erkranken häufiger auch an Schizophrenie. Die Erkrankung kann also erblich sein.
- Biologische und organische Ursachen: Für den Ausbruch der Schizophrenie scheint ein Ungleichgewicht zwischen Signalstoffen wie Dopamin, Glutamat und Serotonin im Gehirn eine Rolle zu spielen. Auch Störungen in der Entwicklung des Gehirns während oder nach der Geburt sind wahrscheinlich.
- Psychische Belastungen: Stress kann die Entstehung der Krankheit auslösen, wenn eine Krankheitsneigung besteht. Oft tritt die Schizophrenie in psychisch belastenden Lebensphasen auf, etwa bei Überforderung in der Berufsausbildung, Mobbing oder bei Krankheit. Schizophrenie kann auch eine Folge eines Kindheitstraumas sein.
- Andere Risikofaktoren: Die Einnahme von Drogen kann den Ausbruch der Schizophrenie begünstigen. Voraussetzung ist, dass eine Neigung zu der Krankheit besteht.
Woran erkennt man eine Schizophrenie?
Die Schizophrenie kann sich schleichend entwickeln oder plötzlich auftreten. Auch können Krankheitsphasen mit leichten oder schweren Symptomen vorkommen. Frühwarnzeichen der Schizophrenie machen sich durch psychische und körperliche Veränderungen bemerkbar: Betroffene ziehen sich oft zurück. Es kommt zu Nervosität, Gedächtnis- und Konzentrationsstörungen, Schlafstörungen, trauriger Stimmung oder dem Vernachlässigen der persönlichen Erscheinung. Eine Diagnose der Schizophrenie ist bei frühen Symptomen schwierig, zumal es verschiedene Arten an psychischen Erkrankungen gibt, die ähnliche Symptome aufweisen.
Zu den typischen Schizophrenie-Symptomen gehören:
- Störungen der Gedanken: Gedanken drängen sich auf. Der Betroffene hat zum Beispiel das Gefühl, sie werden ihm von außen eingegeben oder entzogen. Er meint, die Gedanken seien hörbar und kämen aus dem eigenen Körper.
- Kontroll- oder Beeinflussungswahn: Es entsteht das Gefühl, dass Körperbewegungen, Tätigkeiten, Gefühle und Gedanken fremdgesteuert sind.
- Stimmenhören: Betroffene hören kommentierende Stimmen und führen Dialoge mit nicht anwesenden Menschen.
- Wahnvorstellungen, Wahnideen: Anhaltender unrealistischer Wahn, etwa die Einbildung, in Kontakt mit Außerirdischen zu stehen oder von anderen kontrolliert zu werden.
- Halluzinationen: Betroffene erleben nicht reale Sinneseindrücke (über das Sehen, Hören, Riechen, Schmecken und Fühlen).
- Gestörter Gedankenfluss: Im Gespräch reißt ohne eine äußere Ursache der Gesprächsfaden plötzlich ab oder es werden neue, scheinbar zusammenhanglos Themen eingeschoben. Betroffene wirken zerfahren.
- Starre (Katatonie): Der Betroffene erstarrt und verstummt oder bewegt sich nur verlangsamt. Manchmal kommt es zu immer gleichen Bewegungen.
- Verhaltensverarmung: Kennzeichen sind Teilnahmslosigkeit, Gefühllosigkeit, verminderter Antrieb und Willensstärke sowie Schwierigkeiten beim Sprechen.
Die Symptome der Schizophrenie werden in Positiv- und in Negativsymptome eingeteilt (Plus- oder Minussymptome). Positivsymptome sind solche, die hinzukommen, Negativsymptome sind Fähigkeiten, die abnehmen. Zu den positiven Symptomen zählen der Wahn und die Halluzination. Negative Symptome sind verminderter Antrieb und Willen sowie eine beeinträchtigte Kommunikations- und Kontaktfähigkeit.
Ziele der Behandlung
Wie wird Schizophrenie klassisch behandelt?

Eine Schizophrenie kann heilbar sein, besteht jedoch oft längerfristig oder dauerhaft (chronisch). Die Behandlungen zielen somit darauf ab, die Krankheit zu heilen oder die Symptome zu mildern, sodass Betroffene ein weitestgehend normales Leben führen können. Die Therapie ruht auf mehreren Säulen:
- Behandlung durch Medikamente: Oft kommen Arzneimittel zum Einsatz, die als Antipsychotika oder Neuroleptika bezeichnet werden. Dazu zählen Wirkstoffe wie Triflupromazin (Psyquil®), Haloperidol (Haldol®), Amisulprid (Solian®), Risperidon (Risperdal®), Fluphenazin (Lyogen®) und Pimozid (Orap®). Bei einer Depression können zudem Medikamente wie Fluoxetin (Fluxet®) oder Clomipramin (Anafranil®) verschrieben werden. Beruhigungsmittel, zum Beispiel Diazepam (Valium®), können sinnvoll sein, wenn Patienten unter Ängsten und Schlafstörungen leiden.
- Psychotherapie: Um Ängste abzubauen, den Umgang mit belastenden Situationen und Stress zu lernen sowie Frühwarnzeichen einer schizophrenen Phase zu erkennen, kann eine Psycho- und Verhaltenstherapie hilfreich sein.
- Psychosoziale Unterstützung: Dies soll Betroffenen dabei helfen, soziale Fähigkeiten zu stärken und die Wiedereingliederung in das vorherige Leben zu unterstützen, zum Beispiel nach einer stationären Psychotherapie.
Ziele der Mikronährstoffmedizin
Medikamente lindern die Symptome der Schizophrenie und verhelfen Betroffenen oft zu mehr Lebensqualität. Sie lösen aber auch Nebenwirkungen aus wie extreme Müdigkeit, Kopfschmerzen, Verstopfung und Bluthochdruck. Daneben wird der Stoffwechsel beeinflusst, es kommt oft zu extremer Gewichtszunahme, hohen Cholesterinwerten und oxidativem Stress. Alternative Behandlungsmethoden sind daher von großer Bedeutung.
Die Mikronährstoffmedizin kann die Therapie der Schizophrenie unterstützen, indem sie Entzündungen sowie oxidativen Stress reduziert und das Immunsystem reguliert. Forscher vermuten, dass auch das Immunsystem und Entzündungen im Körper eine wichtige Rolle bei Schizophrenie spielen. Bestimmte Vitamine, Fettsäuren, Pflanzenstoffe und Probiotika können deshalb unterstützend helfen. Dazu zählen:
- B-Vitamine lindern die Symptome der Schizophrenie und senken erhöhte Homocysteinspiegel.
- Omega-3-Fettsäuren wirken entzündungshemmend und können in frühen Phasen der Schizophrenie helfen.
- Vitamin D kann möglicherweise zur Vorbeugung von Schizophrenie beitragen.
- Antioxidantien wie Vitamin C, E und N-Acetylcystein schützen vor oxidativem Stress und reduzieren die Symptome.
- Coenzym Q10 hilft bei Müdigkeit und Erschöpfung.
- Probiotika fördern die Darmgesundheit und können Magen-Darm-Beschwerden bei Schizophrenie lindern.
Tipp
Im Rahmen der Mikronährstoffmedizin können auch Nebenwirkungen der Medikamente gelindert werden – zum Beispiel vom Wirkstoff Haloperidol. Möchten Sie mehr erfahren? Lesen Sie den Text zu Haloperidol.
Behandlung mit Mikronährstoffen
B-Vitamine lindern Symptome der Schizophrenie und senken den Homocysteinspiegel
Wirkweise von B-Vitaminen
B-Vitamine wie Vitamin B6, Vitamin B12 und Folsäure sind für die Funktion von Nervenzellen unerlässlich. In Vergleichsstudien wurde festgestellt, dass Personen mit Schizophrenie öfter einen Folsäuremangel haben als Gesunde. Weiterhin zeigen erste Studien einen messbaren Mangel an Vitamin B6 beim erstmaligen Auftreten der Symptome sowie bei einer erneuten Krankheitsphase nach längerer Symptomfreiheit.
Die gezielte Einnahme von B-Vitaminen kann die Symptome abschwächen und Krankheitsepisoden verkürzen. Das zeigt eine Übersichtarbeit mehrerer hochwertiger Studien an Schizophrenie-Patienten. In einer weiteren hochwertigen Studie reduzierte auch die tägliche Einnahme von Vitamin B12 und Folsäure die Negativsymptome in der Summe.
B-Vitamine bauen zudem das Zellgift Homocystein zu ungefährlichen Stoffen ab. Homocystein ist ein Stoffwechselprodukt, das Zellen schädigen kann. Vergleichende Studien lassen ein steigendes Schizophrenierisiko durch einen erhöhten Homocysteinspiegel vermuten. In einer kleinen, aber hochwertigen Studie mit Schizophrenie-Patienten führte die regelmäßige Einnahme von Vitamin B6, Vitamin B12 und Folsäure zu einer Senkung des Homocysteinspiegels. Ebenfalls linderten die B-Vitamine sowohl positive als auch negative Symptome.
Die bisherigen Ergebnisse zum Einsatz von B-Vitaminen bei Schizophrenie sind vielversprechend. Es muss jedoch noch bestätigt werden, ob sie allen Betroffenen helfen. Besonders Patienten mit einem erhöhten Homocysteinspiegel können durch die Einnahme von B-Vitaminen profitieren.
Dosierung und Einnahmeempfehlung von B-Vitaminen
Bei Schizophrenie empfehlen Mikronährstoff-Mediziner, Vitamin B6 in einer Dosierung von 10 bis 15 Milligramm täglich einzunehmen. Die Dosierung von Vitamin B12 (als Methylcobalamin) sollte täglich bis 400 Mikrogramm, die von Folsäure 400 bis 1.000 Mikrogramm betragen. B-Vitamin-Mischpräparate enthalten manchmal geringere Mengen an Vitamin B6, Vitamin B12 und Folsäure. Das liegt daran, dass die Vitamine optimal aufeinander abgestimmt sind.
Tipp
Folsäure sollte als 5-Methyltetrahydrofolat (5-MTHF) eingesetzt werden. Das ist die aktive Form. Untersuchungen an den Genen haben gezeigt, dass Patienten mit Schizophrenie vermehrt einen Gendefekt haben, der die Aktivierung von Folsäure behindert.
Die Einnahme der B-Vitamine sollte zusammen mit einer Mahlzeit erfolgen. Dadurch wird die Verträglichkeit verbessert.
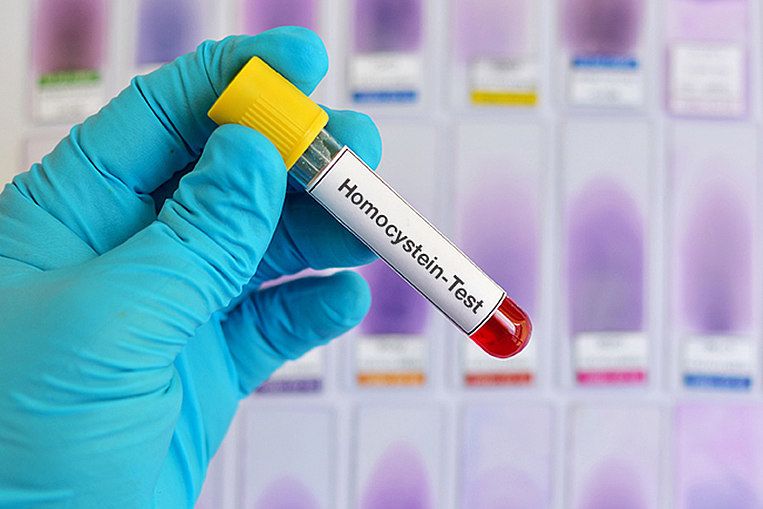
Homocystein im Labor bestimmen lassen
Bei Schizophrenie wird empfohlen, den Homocysteinspiegel überprüfen zu lassen, da Betroffene erhöhte Werte haben können. Besonders, wenn zudem ein erhöhtes Risiko für Herz-Kreislauf-Erkrankungen besteht, sollte der Wert kontrolliert werden. Ein erhöhter Homocysteinspiegel begünstigt die Entstehung von Arteriosklerose.
Homocystein wird im Blutplasma bestimmt. Plasma ist der flüssige Teil des Blutes ohne Blutzellen. Die Normalwerte liegen zwischen 5 und 9 Mikromol pro Liter.
B-Vitamine: zu beachten in der Schwangerschaft und Stillzeit sowie bei Medikamenteneinnahme und Erkrankungen
Während der Schwangerschaft oder Stillzeit sollen hoch dosierte B-Vitamine nur nach Absprache mit dem Arzt eingenommen werden.
Vitamin B6 hemmt bei Einnahmemengen über 5 Milligramm die Wirkung von Epilepsie- und Parkinson-Medikamenten. Betroffen sind zum Beispiel Epilepsie-Wirkstoffe wie Phenobarbital (Luminal®) und Phenytoin (Phenhydan®) und Parkinson-Wirkstoffe wie L-Dopa (Levodopa) (etwa Levopar® und Madopar®). Eine Absprache mit dem Arzt ist daher notwendig.
Folsäure hemmt die Wirkung von einigen Antibiotika. Betroffene Wirkstoffe sind Trimethoprim (Infectotrimet®), Proguanil (Paludrine®) und Pyrimethamin (Daraprim®). Wenn Sie an Krebs erkrankt sind, sprechen Sie die Ergänzung von Folsäure bei gleichzeitiger Chemotherapie mit Ihrem Arzt ab. Möglicherweise fördert Folsäure einige Nebenwirkungen der Therapie mit den Wirkstoffen 5-Fluorouracil (Actikerall®, Benda 5 FU®) und Capecitabin (Xeloda®).
Personen mit Nierenerkrankungen dürfen Vitamin B12 nur in Form von Methylcobalamin, nicht als Cyanocobalamin einnehmen. Es gibt Hinweise darauf, dass Cyanocobalamin in hohen Dosen für Nierenpatienten schädlich ist. Außerdem besteht der Verdacht, dass hoch dosierte B-Vitamin-Präparate nach dem Setzen von Gefäßstützen (Stents) und nach einem Herzinfarkt negativ wirken. Vermeiden Sie in diesen Fällen hohe Dosen an Vitamin B6 (40 bis 50 Milligramm pro Tag), Vitamin B12 (60 bis 400 Mikrogramm pro Tag) und Folsäure (800 bis 1.200 Mikrogramm pro Tag).
Omega-3-Fettsäuren lindern Entzündungen und können in frühen Phasen der Schizophrenie helfen
Wirkweise von Omega-3-Fettsäuren
Omega-3-Fettsäuren wie Eicosapentaensäure (EPA) und Docosahexaensäure (DHA) zum Beispiel aus Fischöl sind Bestandteile unserer Nerven. Sie schützen vor Entzündungen und vor oxidativem Stress und tragen zur Weiterleitung der Nervensignale bei. Außerdem fördern sie die Bildung von körpereigenen Substanzen, die zur Regeneration von Nervenzellen wichtig sind.
Forscher vermuten, dass Schizophrenie-Patienten generell einen Mangel an Omega-3-Fettsäuren haben. Hinweise hierfür liefern erste Studienergebnisse mit Betroffenen, die weniger Omega-3-Fettsäuren zu sich nahmen und einen erniedrigten Blutspiegel mit Omega-3-Fettsäuren hatten, als es bei Gesunden der Fall war. Wurde die Menge an Omega-3-Fettsäuren erhöht und geeignete Präparate für sechs Wochen eingenommen, besserten sich positive und negative Symptome. Dies zeigte eine kleine, aber hochwertige Studie.
Auch halfen Omega-3-Fettsäuren Schizophrenie-Erkrankten, die gewalttätig und aggressiv waren, wenn die Präparate drei Monate lang eingenommen wurden. Dies ist das Ergebnis einer kleinen hochwertigen Studie. Allerdings nahmen bei diesen Patienten keine anderen Symptome wie Wahnvorstellungen oder depressive Verstimmung ab.
Für das unterschiedliche Ansprechen gibt es verschiedene Erklärungen:
- Zeitpunkt der Krankheit: Eine Übersichtsarbeit mehrerer hochwertiger Studien deutet darauf hin, dass Omega-3-Fettsäuren besonders wirkungsvoll sind, wenn sich eine schizophrene Episode ankündigt oder die Schizophrenie erstmalig auftritt: Die Symptome konnten abgeschwächt werden, das Ansprechen auf die Therapie verbesserte sich und es waren niedrigere Medikamentenmengen zur Behandlung nötig. Bei Personen, die dauerhaft an Schizophrenie erkrankt sind, zeichnet sich hingegen ein uneinheitliches Bild ab: Nur wenige Patienten profitierten von der Einnahme von Omega-3-Fettsäuren, während sich bei anderen die Symptome verschlechterten.
- Richtige Dosierung: Zu viel fettiger Fisch könnte auch negativ wirken. Eine Studie beobachtet, dass Personen mit einem mittleren Fischkonsum am meisten profitierten. Personen, die mehr als dreimal pro Woche fettigen Fisch aßen, hatten ein höheres Risiko und schlimmere Symptome. Auch beim Fischöl waren die hohen Dosen unwirksam.
- Ergänzung mit anderen Mikronährstoffen: Möglicherweise können Omega-3-Fettsäuren wirksamer in der Therapie bei Schizophrenie sein, wenn sie durch Vitamin E und Vitamin C ergänzt werden.
Dosierung und Einnahmeempfehlung von Omega-3-Fettsäuren
Zur Behandlung von Schizophrenie empfehlen Mikronährstoff-Experten die tägliche Einnahme von 1.000 bis 2.000 Milligramm Omega-3-Fettsäuren aus Fischöl – besonders wenn sich eine schizophrene Episode ankündigt. Diese Dosierung war auch in Studien wirksam, während Dosierungen ab 3.000 Milligramm keine Wirkung hatten. Achten Sie auf Präparate, die einen höheren Anteil an der Fettsäure EPA haben. EPA wirkt stark entzündungshemmend.
Nehmen Sie Omega-3-Fettsäuren immer mit einer fettreichen Mahlzeit ein. So wird die Aufnahme gefördert. Ein Arzt sollte die Einnahme begleiten und das Präparat absetzen, wenn die Symptome schlimmer werden.
Tipp
Achten Sie bei Fischölpräparaten auf die Qualität. Hochwertige Präparate sind besonders gereinigte Präparate und damit frei von unerwünschten Rückständen wie Schwermetallen oder Schadstoffen.
Omega-3-Index im Labor bestimmen lassen
Ob man bei einer Schizophrenie gut mit Omega-3-Fettsäuren versorgt ist, kann durch die Bestimmung des Omega-3-Index herausgefunden werden. Bei dieser Blutuntersuchung wird die Menge von EPA und DHA in den roten Blutzellen gemessen und in Prozent angegeben: Liegt der Index bei acht Prozent sind acht von 100 Fettsäuren in den Blutzellen wertvolle Omega-3-Fettsäuren. Ein Wert über acht gilt als ideal.
Omega-3-Fettsäuren: zu beachten bei Erkrankungen und Medikamenteneinnahme
Wenn Sie an einer akuten Leber-, einer gerade aktiven Bauchspeicheldrüsenentzündung oder einer Gallenwegserkrankung leiden, sollten Sie keine Omega-3-Präparate einnehmen.
Bei Blutgerinnungsstörungen sollten Sie die Einnahme mit Ihrem Arzt besprechen. Omega-3-Fettsäuren können blutverdünnend wirken, was ab einer Dosierung von 1.000 Milligramm täglich auch den Bedarf blutverdünnender Arzneimittelwirkstoffe wie Phenprocoumon (Marcumar®) oder Warfarin (Coumadin®) senken kann.
Vor einer Operation sollten Sie mit einem Arzt besprechen, ob Sie die Omega-3-Fettsäuren aufgrund ihrer blutverdünnenden Wirkung besser absetzen oder die Dosierung reduzieren sollten. Einige Ärzte empfehlen, ein bis zwei Wochen vor der Operation auf Omega-3-Präparate zu verzichten.
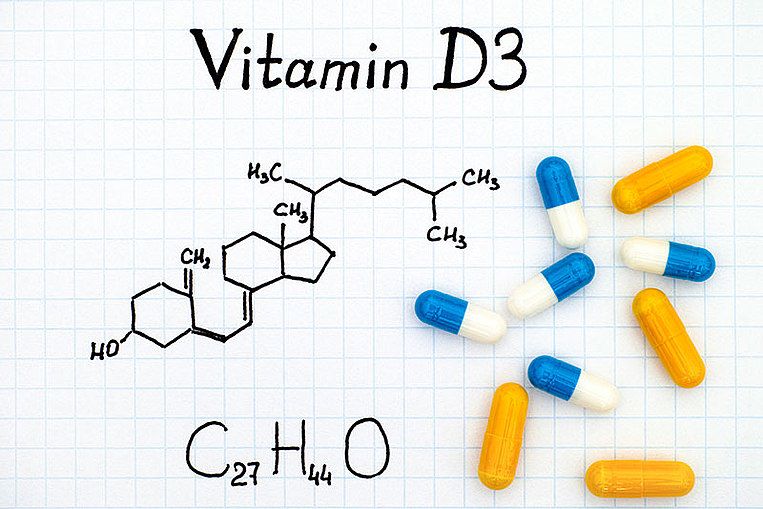
Vitamin D kann zur Vorbeugung von Schizophrenie beitragen
Wirkweise von Vitamin D
Bei Schizophrenie werden Nervenentzündungen, Angriffe des eigenen Immunsystems (Autoimmunangriffe) gegen das Gehirn und Infektionen als Mitursachen angenommen. Vitamin D hat entzündungshemmende Eigenschaften und reguliert das Immunsystem. Es ist jedoch auch für die Entwicklung und die Funktion des Gehirns unerlässlich: Vitamin D schützt die Nervenzellen und ist an der Nervenfunktion beteiligt.
Beobachtungsstudien zeigen, dass fast zwei Drittel der Schizophrenie-Erkrankten einen Vitamin-D-Mangel haben. Ein Mangel an Vitamin D wird in Verbindung gebracht mit Antriebsschwäche, depressiver Verstimmung, Herz-Kreislauf-Erkrankungen und einer früheren Sterblichkeit bei Schizophrenie. Er sollte deshalb vermieden werden. Eine gute Versorgung mit Vitamin D ist bei Betroffenen sogar mit weniger psychotischen Symptomen verbunden, wie eine weitere Beobachtungsstudie zeigt.
Wurde Vitamin D gezielt eingenommen, steigerte dies die geistigen Fähigkeiten der Patienten leicht – so das Ergebnis einer kleinen, aber hochwertigen Studie. Die Symptome der Schizophrenie wurden von Vitamin D jedoch insgesamt nicht beeinflusst. Zu einem ähnlichen Ergebnis kam auch eine weitere Vorstudie. Die Wirkung von Vitamin D bei Schizophrenie muss daher weiter untersucht werden. Da Vitamin D viele positive Wirkungen hat, sollte allerdings kein Mangel bestehen.
Info
Der Vorbeugung einer Schizophrenie kommt nach derzeitigem Kenntnisstand die größte Wirkung zu. Eine ausreichende Vitamin-D-Versorgung während der Schwangerschaft und im ersten Lebensjahr ist besonders wichtig. Sie könnte zur Vorbeugung von Schizophrenie beitragen: Erste Übersichtsartikel zeigen, dass ein Vitamin-D-Mangel bei Ungeborenen und in der Kindheit die Entstehung von psychischen Erkrankungen wie Schizophrenie fördern kann.
Dosierung und Einnahmeempfehlung von Vitamin D
Um einem Vitamin-D-Mangel zu vermeiden, empfehlen Mikronährstoff-Experten die tägliche Einnahme von 1.000 bis 2.000 Internationalen Einheiten Vitamin D. Die richtige Dosierung wird idealerweise nach den Blutergebnissen ermittelt und sollte in Absprache mit einem Arzt erfolgen: Bei einem starken Mangel ist meist eine höhere Dosierung nötig.
Vitamin D sollte zu den Mahlzeiten eingenommen werden, da Fett die Aufnahme steigert. Präparate sind als Kapseln, in Tablettenform und als flüssiges Öl erhältlich. Die Unterform Vitamin D3 ist wahrscheinlich wirksamer als Vitamin D2.
Vitamin D im Labor bestimmen lassen
Bei einer Schizophrenie sollte der Vitamin-D-Status bestimmt werden, um einen Mangel wirksam auszugleichen. Vitamin D wird in der Blutflüssigkeit (Serum) gemessen. Optimale Werte sollten zwischen 40 und 60 Nanogramm pro Milliliter liegen.
Manchmal wird der Vitamin-D-Wert auch in einer anderen Maßeinheit Messeinheit angegeben: Nanomol pro Liter. Optimale Werte liegen dann zwischen 100 und 150 Nanomol pro Liter.
Vitamin D: zu beachten bei Medikamenteneinnahme und Erkrankungen
Es gibt bestimmte Entwässerungsmittel (genauer Diuretika aus der Gruppe der Thiazide), die bewirken, dass die Nieren Calcium schlechter ausscheiden. Dadurch bleibt Calcium im Blut. Betroffene Wirksubstanzen und Medikamente sind zum Beispiel Hydrochlorothiazid (Esidrix®), Indapamid (Sicco®) und Xipamid (Aquaphor®). Vitamin D steigert die Calciumaufnahme im Blut und lässt den Spiegel zusätzlich ansteigen. Nehmen Sie Vitamin D daher nur zusammen mit Thiaziden ein, wenn Ihr Calciumgehalt im Blut vom Arzt beobachtet wird.
Kranke Nieren scheiden Calcium oft schlechter aus, was zu einem Anstieg des Spiegels führen kann. Wenn Sie von einer Nierenkrankheit oder von Nierensteinen betroffen sind, sollten Sie Vitamin D nur nach vorangegangener Untersuchung durch einen Arzt einnehmen. Haben Sie die Bindegewebserkrankung Morbus Boeck (Sarkoidose), sollten Sie kein Vitamin D ergänzen. Der Grund ist, dass Betroffene oft erhöhte Calciumspiegel im Blut haben.
Antioxidantien schützen vor oxidativem Stress und lindern die Symptome
Wirkweise von Antioxidantien

Oxidativer Stress schädigt die Körperzellen und kann bei Schizophrenie verstärkt auftreten. Vermutlich ist dies auf eine verminderte Aktivität körpereigener antioxidativer Systeme zurückzuführen. Der Körper hat normalerweise solche Abwehrsysteme, um die Zellen zu schützen. Die Vitamine C und E und die Aminosäure Glutathion haben antioxidative Wirkungen und können somit vor erhöhtem oxidativem Stress schützen. Auch N-Acetylcystein, die Vorstufe von Glutathion, ist zur Vermeidung von oxidativem Stress wichtig.
Beobachtungsstudien zeigen, dass Schizophrenie-Erkrankte weniger Vitamin C zu sich nehmen als Gesunde. Außerdem ist der Vitamin-C-Spiegel von Betroffenen geringer als bei Personen, die nicht an Schizophrenie erkrankt sind. Durch die Ergänzung von Vitamin C konnte in einer kleinen, aber hochwertigen Studie der oxidative Stress bei Betroffenen reduziert werden. Zusätzlich kam es zu einem deutlichen Rückgang der Symptome während der achtwöchigen Behandlung. Im Rahmen einer Aufarbeitung der verfügbaren Studien kamen Forscher jedoch zu dem Ergebnis, dass die Wirkung von Vitamin C und E auf die Symptome der Schizophrenie eher gering ist. Weitere Studien müssen also zeigen, ob die Vitamine allen Betroffenen helfen können oder ob es Unterschiede gibt.
Möglicherweise können andere Antioxidantien die Wirkung der Vitamine unterstützen: Zwei erste hochwertige Studien belegen eine allgemeine Verbesserung von Schizophrenie-Symptomen durch die Einnahme von 2.000 Milligramm N-Acetylcystein (NAC) in Kombination mit Schizophrenie-Medikamenten. Während sich negative Symptome wie Antriebsschwäche besserten, blieben die positiven Symptome, zum Beispiel Halluzinationen, jedoch unverändert.
Da Antioxidantien oxidativen Stress bekämpfen, sollte bei Schizophrenie kein Mangel vorliegen. Inwieweit sich die Einnahme der Antioxidantien jedoch positiv auf die Erkrankung auswirkt, muss in weiteren hochwertigen Studien untersucht werden.
Dosierung und Einnahmeempfehlung von Antioxidantien
Es empfiehlt sich, Antioxidantien als Kombinationspräparat zusammen mit anderen antioxidativen Komponenten einzunehmen. Hier sind die einzelnen Stoffe aufeinander abgestimmt und daher niedriger dosiert. Sinnvoll sind zum Beispiel 500 Milligramm Vitamin C und bis zu 50 Milligramm Vitamin E.
Nehmen Sie Antioxidantien mit den Mahlzeiten ein. Dadurch steigen die Verträglichkeit und auch die Aufnahme im Darm – besonders für fettlösliche Antioxidantien. Denn sie brauchen Fett aus den Lebensmitteln, um gut aufgenommen werden zu können.
Antioxidativen Status im Labor bestimmen lassen
Zur Therapiekontrolle kann untersucht werden, ob die Versorgung mit Antioxidantien ausreichend ist. Dazu gibt es verschiedene Laboruntersuchungen mit einer Blut- oder Urinprobe. Der Status sagt aus, ob ein Gleichgewicht zwischen freien Radikalen und Antioxidantien besteht oder oxidativer Stress wegen eines Mangels an Antioxidantien überwiegt.
Die angewendeten Messmethoden und die Werte können je nach Labor schwanken. Bei den Ergebnissen zählen die Angaben des jeweiligen Labors.
Vitamin C und E: zu beachten bei Erkrankungen und Medikamenteneinnahme
Vitamin C fördert die Eisenaufnahme. Wenn Sie an einer Eisenspeicherkrankheit (Hämochromatose) leiden, sollten Sie Vitamin C nur unter ärztlicher Aufsicht einnehmen. Personen mit Nierenschwäche sollten eine Einnahmemenge von 500 Milligramm Vitamin C am Tag nicht überschreiten, da es teils zu Oxalsäure abgebaut wird und die Nieren belastet.
Vitamin E sollte bei Rauchern wegen einer möglichen Gefahr von Hirnblutungen nicht über 50 Milligramm pro Tag dosiert werden. Darüber hinaus wurde ein leicht erhöhtes Lungenkrebsrisiko gefunden. Raucher sollten bis zur Klärung der Situation besser kein hoch dosiertes Vitamin E als Alpha-Tocopherol einnehmen, vor allem nicht in Verbindung mit Beta-Carotin.
Hilft Coenzym Q10 bei Müdigkeit und Erschöpfung?
Wirkweise von Coenzym Q10
Damit die Kraftwerke der Körperzellen (Mitochondrien) richtig arbeiten und aus der Nahrung Energie bilden können, ist Coenzym Q10 notwendig. Ein Mangel an Coenzym Q10 könnte Funktionsstörungen der Mitochondrien zur Folge haben. Es wird vermutet, dass solche Funktionsstörungen im Zusammenhang mit dem Auftreten einer Schizophrenie stehen. Erste Beobachtungsstudien zeigen, dass der Coenzym-Q10-Spiegel bei Betroffenen niedriger ist als bei Gesunden.
Eine Übersichtsarbeit teils hochwertiger Studien zeigt, dass die Ergänzung von Coenzym Q10 zu einer Besserung von Müdigkeit, Erschöpfung und der geistigen Beeinträchtigung bei Menschen mit psychiatrischen Störungen führte. Ob die Ergänzung von Coenzym Q10 eine sinnvolle Therapieoption bei Schizophrenie sein kann, müssen weitere Studien zeigen. Bei anderen Erkrankungen, die durch Funktionsstörungen der Mitochondrien verursacht werden, wirkte sich Coenzym Q10 bereits günstig aus. Coenzym Q10 kann deshalb auch bei Schizophrenie versucht werden.
Dosierung und Einnahmeempfehlung von Coenzym Q10
Zur Behandlung von Erkrankungen, die durch eine Fehlfunktion der Mitochondrien entstehen, empfehlen Mikronährstoff-Mediziner, täglich 100 bis 300 Milligramm Coenzym Q10 zu ergänzen. Coenzym Q10 kann in Form von Kapseln, Tabletten und Tropfen zu den Mahlzeiten eingenommen werden. Die gleichzeitige Zufuhr von Fett erhöht die Aufnahme von Coenzym Q10 in den Körper.
Tipp
Coenzym Q10 wird in Form von Ubiquinol besser aufgenommen als Ubichinon. Studien zeigen, dass sich mit Ubiquinol höhere Werte im Blut erzielen lassen. Zudem muss Ubiquinol nicht erst aktiviert werden, da es bereits die aktive Form ist.
Coenzym Q10: zu beachten bei Medikamenteneinnahme
Wenn Sie Medikamente zur Hemmung der Blutgerinnung einnehmen, wie zum Beispiel die Wirkstoffe Phenprocoumon (Marcumar®, Falithrom®) und Warfarin (Coumadin®), halten Sie Rücksprache mit Ihrem Arzt, ob die Einnahme von Coenzym Q10 für Sie geeignet ist. Coenzym Q10 kann die Wirksamkeit der Medikamente reduzieren.
Probiotika verbessern die Darmflora
Wirkweise von Probiotika
Im Darm leben unterschiedliche Bakterien, die in ihrer Gesamtheit als Darmflora bezeichnet werden. Sie beeinflussen beispielsweise die Funktionen des Magen-Darm-Trakts, des Immunsystems und des Nervensystems. Einige dieser Bakterien (zum Beispiel Laktobazillen and Bifidobakterien) wirken besonders positiv auf die Gesundheit (Probiotika) und werden deshalb in der Mikronährstoffmedizin eingesetzt.
Schizophrenie-Erkrankte haben im Vergleich zu gesunden Menschen öfter Magen-Darm-Beschwerden. Gleichzeitig wurde eine veränderte Zusammensetzung der Darmflora festgestellt. Das könnte auch mit der Entstehung von Depressionen, Antriebsschwäche und Herzerkrankungen in Verbindung stehen, wie eine Beobachtungsstudie zeigt.
Zwei hochwertige Studien ergaben, dass Schizophrenie-Erkrankte durch die Einnahme von Probiotika (Kombination aus Lactobacillus rhamnosus und Bifidobacterium animalis) seltener an Magen-Darm-Beschwerden litten als diejenigen, die Scheinmedikamente einnahmen. Möglicherweise haben Probiotika zudem einen positiven Effekt auf die Psyche. In einer vorläufigen Studie hatten Betroffene nach der vierwöchigen Einnahme von Bifidobakterien weniger negative Symptome wie Angst und Depressionen.
Besonders bei Magen-Darm-Beschwerden können Probiotika Abhilfe schaffen. Ihre Wirkung auf die Psyche und auf Erkrankungen wie Schizophrenie muss allerdings noch weiter untersucht werden. Aufgrund ihrer geringen Nebenwirkungen sind sie jedoch zur Besserung der Schizophrenie-Symptome einen Versuch wert.
Dosierung und Einnahmeempfehlung von Probiotika
Damit ausreichend viele lebende Bakterien im Darm ankommen, raten Mikronährstoff-Experten, Probiotika in Mengen von einer bis 20 Milliarden Bakterien (1 bis 20 x 109 koloniebildende Einheiten) einzusetzen. Besser ist dabei die höhere Dosierung – zum Beispiel 10 Milliarden. Die Präparate müssen dauerhaft genommen werden, da die probiotischen Bakterien mit der Zeit wieder ausgeschieden werden.
Probiotika sind als Pulver und Kapseln erhältlich. Sie können mit der Mahlzeit oder zwischendurch eingenommen werden. Das Pulver kann in Lebensmittel oder Wasser eingerührt werden.
Probiotika: zu beachten bei Erkrankungen
Es gibt Probiotika, die möglicherweise Histamin im Darm bilden und daher bei Menschen mit Histaminintoleranz Symptome auslösen können. Es handelt sich um folgende Bakterienarten: Lactobacillus casei, Lactobacillus delbrueckii ssp. bulgaricus, Lactobacillus reuteri, Lactococcus lactis und Enterococcus faecium.
Für Personen mit schwachen Abwehrkräften und einem stark unterdrückten Immunsystem, einem zentralen Venenzugang (etwa bei Chemotherapie) oder mit Krankheiten der Herzklappen sowie einem Kurzdarmsyndrom sind Probiotika nicht geeignet.
Dosierungen auf einen Blick
Mikronährstoff-Empfehlung pro Tag bei Schizophrenie | |
|---|---|
Vitamine | |
Folsäure | 400 bis 1.000 Mikrogramm (µg) |
Vitamin B6 | 10 bis 15 Milligramm (mg) |
Vitamin B12 | bis 400 Mikrogramm |
Vitamin D | 1.000 bis 2.000 Internationale Einheiten (IE) |
Vitamin C | 500 Milligramm |
Vitamin E | bis 50 Milligramm |
Sonstige Nährstoffe | |
Omega-3-Fettsäuren | 1.000 bis 2.000 Milligramm mit einem hohen EPA-Anteil |
Coenzym Q10 | 100 bis 300 Milligramm |
Probiotika | 1 bis 20 Milliarden Bakterien (1 bis 20 x 109 koloniebildende Einheiten (KBE)) |
Sinnvolle Laboruntersuchungen auf einen Blick
Sinnvolle Blutuntersuchungen bei Schizophrenie | |
|---|---|
Homocystein (Blutplasma) | 5 bis 9 Mikromol pro Liter (µmol/l) |
Omega-3-Index | über 8 Prozent (%) |
Vitamin D (Serum) | 40 bis 60 Nanogramm pro Milliliter (ng/ml) |
Unterstützung von Medikamenten mit Mikronährstoffen
Haloperidol-Einnahme mit antioxidativen Vitaminen und Ginkgo unterstützen
Der Wirkstoff Haloperidol (zum Beispiel Haldol®-Janssen, Haloperidol-GRY®, Haloperidol-neuraxpharm® und Haloperidol-ratiopharm®) löst oxidativen Stress aus, der einige Nebenwirkungen (zum Beispiel Bewegungsstörungen) von Haloperidol weiter verstärken kann.
Antioxidantien wie Vitamin C und E sowie Omega-3-Fettsäuren können den oxidativen Stress abmildern und möglicherweise Nebenwirkungen lindern. Daher wird eine tägliche Einnahme von 500 bis 1.000 Milligramm Vitamin C, 130 bis 300 Milligramm Vitamin E sowie bis zu 2.200 Milligramm Omega-3-Fettsäuren begleitend zu Haloperidol empfohlen. Bei Omega-3-Fettsäuren sind pro Tag mindestens 180 Milligramm Eicosapentaensäure (EPA) und 120 Milligramm Docosahexaensäure (DHA) sinnvoll. Vitamin-E-Mengen über 50 Milligramm sollten mit dem Arzt abgesprochen werden.
Auch Ginkgo biloba hat eine antioxidative Wirkung und kann dadurch Nervenzellen schützen. Forscher sind sich weitestgehend einig, dass die antioxidative Wirkung von Ginkgo wichtig für die Behandlung der Erkrankung sein könnte. Ginkgo könnte sowohl die Wirkung von Haloperidol verstärken als auch Nebenwirkungen wie Bewegungsstörungen mindern. Mikronährstoff-Mediziner empfehlen daher, die Einnahme von Haloperidol mit 120 bis 240 Milligramm Ginkgo-biloba-Extrakt am Tag zu ergänzen.
Info
Die Einnahme von Ginkgo allein könnte die Therapie stören, da der Wirkstoff die Wirkung von Dopamin steigern kann. Dopamin soll aber bei Schizophrenie gehemmt werden.
Um den grundsätzlichen Nutzen von Ginkgo bei Schizophrenie abzusichern und mögliche Nebenwirkungen auszuschließen, sind jedoch weitere Studien nötig. Ginkgo sollte deshalb bei Schizophrenie unter ärztlicher Aufsicht eingesetzt werden.
Dosierungen auf einen Blick
Mikronährstoff-Empfehlung pro Tag bei Einnahme von Haloperidol | |
|---|---|
Vitamin C | 500 bis 1.000 Milligramm (mg) |
Vitamin E | 130 bis 300 Milligramm (in Rücksprache mit dem Arzt) |
Omega-3-Fettsäuren | bis 2.200 Milligramm (mit mindestens 180 Milligramm Eicosapentaensäure (EPA) und 120 Milligramm Docosahexaensäure (DHA)) |
Ginkgo-Extrakt | 120 bis 240 Milligramm |
Zusammenfassung
Schizophrenie ist eine schwere psychische Krankheit, von der im Schnitt eine von 100 Personen betroffen ist. Zu den Symptomen gehören beispielsweise Wahnvorstellungen, Halluzinationen und Antriebsschwäche. Die klassische Behandlung kann mit Vitaminen und weiteren Stoffen im Rahmen der Mikronähstoffmedizin ergänzt werden.
Mikronährstoff-Mediziner setzen B-Vitamine ein, um Symptome zu lindern und erhöhte Homocysteinspiegel zu senken. Dieser ist möglicherweise ein Risikofaktor für Schizophrenie. Omega-3-Fettsäuren wirken entzündungshemmend und können vor allem in frühen Phasen der Schizophrenie helfen. Eine optimale Vitamin-D-Versorgung kann womöglich das Risiko für eine Schizophrenie senken. Antioxidantien wie Vitamin C und E schützen vor oxidativem Stress. Zudem kann Vitamin C möglicherweise die Schizophrenie-Symptome lindern. Coenzym Q10 ist wichtig für die Energieversorgung und könnte daher Erschöpfung und Müdigkeit bei Schizophrenie entgegenwirken. Darüber hinaus fördern Probiotika die Darmgesundheit. Sie helfen Schizophrenie-Erkrankten dabei, häufig vorkommende Magen-Darm-Beschwerden zu lindern.
Zur Behandlung von Schizophrenie werden neben einer Psychotherapie vor allem Medikamentenwirkstoffe wie Haloperidol eingesetzt. Vitamin C und E sowie Omega-3-Fettsäuren und Ginkgo-Extrakt machen die Behandlung möglicherweise wirksamer und verträglicher.
Verzeichnis der Studien und Quellen
Adamson, J. et al. (2017): Correlates of vitamin D in psychotic disorders: A comprehensive systematic review. Psychiatry Res 2017 Mar:249:78-85. https://www.ncbi.nlm.nih.gov/pubmed/28081455, abgerufen am 25.01.2019.
Anjum, I. et al. (2018): The Role of Vitamin D in Brain Health: A Mini Literature Review. Cureus 2018 Jul:10:e2960. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6132681/, abgerufen am 25.01.2019
Arroll, M.A. et al. (2014): Nutritional interventions for the adjunctive treatment of schizophrenia: a brief review. Nutr J 2014 Sept:13:91. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4171568/, abgerufen am 25.01.2019.
Balanzá-Martinez, V. (2017): Nutritional supplements in psychotic disorders. Actas Esp Psiquiatr 2017:45:16-25. https://www.actaspsiquiatria.es/repositorio//suplements/19/ENG/19-ENG-648645.pdf, abgerufen am 17.01.2019.
Belvederi, M. et al. (2013): Vitamin D and psychosis: mini meta-analysis. Schizophr Res 2013 Oct:150:235-9. https://www.ncbi.nlm.nih.gov/pubmed/23906618, abgerufen am 25.01.2019.
Berger, G.E. (2008): Ethyl-Eicosapentaenoic Acid in First-Episode Psychosis. A 1H-MRS Study. Neuropsychopharmacology 2008:33:2467-73. https://eprints.qut.edu.au/28794/1/c28794.pdf, abgerufen am 18.01.2019.
Berk, M. et al. (2008): N-acetyl cysteine as a glutathione precursor for schizophrenia--a double-blind, randomized, placebo-controlled trial. Biol Psychiatry 2008 Sep:64:361-8. https://www.ncbi.nlm.nih.gov/pubmed/18436195?dopt=Abstract, abgerufen am 01.02.2019.
Bošković, M. et al. (2016): Vitamin E and essential polyunsaturated fatty acids supplementation in schizophrenia patients treated with haloperidol. Nutr Neurosci 2016 May:19:156-61. https://www.ncbi.nlm.nih.gov/pubmed/25056532, abgerufen am 18.01.2019
Brondino, N. et al. (2013): A Systematic Review and Meta-Analysis of Ginkgo biloba in Neuropsychiatric Disorders: From Ancient Tradition to Modern-Day Medicine. Evid Based Complement Alternat Med 2013 May. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3679686/, abgerufen am 01.02.2019.
Cao, B. et al. (2016): Lower folate levels in schizophrenia: A meta-analysis. Psychiatry Res 2016 Nov:30:1-7. https://www.ncbi.nlm.nih.gov/pubmed/27521746, abgerufen am 17.01.2019.
Cao, B. et al. (2018): Association between B vitamins and schizophrenia: A population-based case-control study. Psychiatry Res 2018 Jan:259:501-5. https://www.ncbi.nlm.nih.gov/pubmed/29154172, abgerufen am 17.01.2019.
Chen, A.T. (2015): A meta-analysis of placebo-controlled trials of omega-3 fatty acid augmentation in schizophrenia: Possible stage-specific effects. Ann Clin Psychiatry 2015 Nov:27:289-96. https://www.ncbi.nlm.nih.gov/pubmed/26554370, abgerufen am 18.01.2019.
Chen, X. et al. (2015): Efficacy and safety of extract of Ginkgo biloba as an adjunct therapy in chronic schizophrenia: A systematic review of randomized, double-blind, placebo-controlled studies with meta-analysis. Psychiatry Res 2015 Jul:228:121-7. https://www.ncbi.nlm.nih.gov/pubmed/25980333, abgerufen am 01.02.2019.
Cuomo, A. et al. (2018): The Microbiome: A New Target for Research and Treatment of Schizophrenia and its Resistant Presentations? A Systematic Literature Search and Review. Front Pharmacol 2018 Oct:15. https://www.ncbi.nlm.nih.gov/pubmed/30374300, abgerufen am 04.02.2019.
Dakhale, G.N. et al. (2005): Supplementation of vitamin C with atypical antipsychotics reduces oxidative stress and improves the outcome of schizophrenia. Psychopharmacology (Berl.) 2005 Nov:182:494-8. https://www.ncbi.nlm.nih.gov/pubmed/16133138/, abgerufen am 26.01.2019.
Dickerson, F.B. et al. (2014): Effect of probiotic supplementation on schizophrenia symptoms and association with gastrointestinal functioning: a randomized, placebo-controlled trial. Prim Care Companion CNS Disord 2014:16. https://www.ncbi.nlm.nih.gov/pubmed/24940526, abgerufen am 04.02.2019.
Farokhnia, M. et al. (2013). N-acetylcysteine as an adjunct to risperidone for treatment of negative symptoms in patients with chronic schizophrenia: a randomized, double-blind, placebo-controlled study. Clin Neuropharmacol. 2013:36:185–192. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4171568/#CR29, abgerufen am 01.02.2019.
Firth, J. et al. (2017): The effects of vitamin and mineral supplementation on symptoms of schizophrenia: a systematic review and meta-analysis. Psychol Med 2017 Jul:47:1515-27. https://www.ncbi.nlm.nih.gov/pubmed/28202095, abgerufen am 17.01.2019.
Firth, J. et al. (2018): Adjunctive nutrients in first‐episode psychosis: A systematic review of efficacy, tolerability and neurobiological mechanisms. Early Intervention in Psychiatry 2018 Mar:12. https://onlinelibrary.wiley.com/doi/full/10.1111/eip.12544, abgerufen am 26.01.2019.
Freeman, M.P. et al. (2006): Omega-3 fatty acids: evidence basis for treatment and future research in psychiatry. J Clin Psychiatry 2006 Dec:67:1954-67. https://www.ncbi.nlm.nih.gov/pubmed/17194275, abgerufen am 18.01.2019.
Fusar-Poli, P. & Berger, G. (2012): Eicosapentaenoic acid interventions in schizophrenia: meta-analysis of randomized, placebo-controlled studies. J Clin Psychopharmacol 2012 Apr:32:179-85. https://www.ncbi.nlm.nih.gov/pubmed/22367656, abgerufen am 18.01.2019.
Gröber, U. (2011): Mikronährstoffe. Metabolic Tuning – Prävention – Therapie. 3. Aufl. Wissenschaftliche Verlagsgesellschaft mbH Stuttgart.
Hedelin, M. et al (2010): Dietary intake of fish, omega-3, omega-6 polyunsaturated fatty acids and vitamin D and the prevalence of psychotic-like symptoms in a cohort of 33 000 women from the general population. BMC Psychiatry 2010 May:10. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2889879/, abgerufen am 18.01.2019.
Imagawa, M. (1989): Low erythrocyte coenzyme Q10 level in schizophrenic patients. Jpn J Psychiatry Neurol 1989 Jul:43:143-5. https://www.ncbi.nlm.nih.gov/pubmed/2796023, abgerufen am 01.02.2019.
Jamilian, H. et al. (2014): Randomized, Placebo-Controlled Clinical Trial of Omega-3 as Supplemental Treatment in Schizophrenia. Global Journal of Health Science 2014:7:103-8. http://www.ccsenet.org/journal/index.php/gjhs/article/view/38466, abgerufen am 18.01.2019.
Joy, C.B. et al. (2006): Polyunsaturated fatty acid supplementation for schizophrenia. Cochrane Database Syst Rev 2006 Jul:19. https://www.ncbi.nlm.nih.gov/pubmed/16855961, abgerufen am 18.01.2019.
Kidd, P.M. (2007): Omega-3 DHA and EPA for cognition, behavior, and mood: clinical findings and structural-functional synergies with cell membrane phospholipids. Altern Med Rev 2007 Sept:12:207-27. https://www.ncbi.nlm.nih.gov/pubmed/18072818, abgerufen am 18.01.2019.
Kim, E.J. et al. (2017): Low dietary intake of n-3 fatty acids, niacin, folate, and vitamin C in Korean patients with schizophrenia and the development of dietary guidelines for schizophrenia. Nutr. Res 2017 Sept:45:10-8. https://www.ncbi.nlm.nih.gov/pubmed/29037327, abgerufen am 18.01.2019.
Kocot, J. et al. (2017): Does Vitamin C Influence Neurodegenerative Diseases and Psychiatric Disorders? Nutrients 2017 Jun:27. https://www.ncbi.nlm.nih.gov/pubmed/28654017, abgerufen am 26.01.2019.
Kočovská, E. et al (2017): Vitamin-D Deficiency As a Potential Environmental Risk Factor in Multiple Sclerosis, Schizophrenia, and Autism. Front Psychiatry 2017 Mar:8:47. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5366333/, abgerufen am 25.01.2019.
Krivoy, A. et al. (2017): Vitamin D Supplementation in Chronic Schizophrenia Patients Treated with Clozapine: A Randomized, Double-Blind, Placebo-controlled Clinical Trial. EBioMedicine 2017 Dec:26:138-45. https://www.ncbi.nlm.nih.gov/pubmed/29226809, abgerufen am 25.01.2019.
Lally, J. et al. (2016): Clinical correlates of vitamin D deficiency in established psychosis. BMC Psychiatry 2016 Mar:16:76. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4802895/, abgerufen am 25.01.2019.
Lerner, V. et al. (2001): Vitamin B(6) in the treatment of tardive dyskinesia: a double-blind, placebo-controlled, crossover study. Am J Psychiatry. 2001 Sep;158(9):1511-4. https://www.ncbi.nlm.nih.gov/pubmed/11532741, abgerufen am: 07.03.2019.
Levine, J. et al. (2006): Homocysteine-reducing strategies improve symptoms in chronic schizophrenic patients with hyperhomocysteinemia. Biol Psychiatry 2006 Aug:60:265-9. https://www.ncbi.nlm.nih.gov/pubmed/16412989, abgerufen am 17.01.2019.
Lotftis, J.M. et al (2013): Effect of epigallocatechin gallate supplementation in schizophrenia and bipolar disorder: an 8-week, randomized, double-blind, placebo-controlled study. Ther Adv Psychopharmacol 2013 Feb:3:21-7. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3736959/, abgerufen am 17.01.2019.
Maguire, A. et al. (2018): Coenzyme Q10 and neuropsychiatric and neurological disorders: relevance for schizophrenia. Nutr Neurosci 2018 Dec:12:1-14. https://www.ncbi.nlm.nih.gov/pubmed/30537908, abgerufen am 01.02.2019.
McGrath, J. et al. (2004): Vitamin D supplementation during the first year of life and risk of schizophrenia: a Finnish birth cohort study. Schizophr Res 2004 Apr:67:237-45. https://www.ncbi.nlm.nih.gov/pubmed/14984883, abgerufen am 25.01.2019.
Miodownik, C. et al. (2006): Vitamin B6 versus mianserin and placebo in acute neuroleptic-induced akathisia: a randomized, double-blind, controlled study. Clin Neuropharmacol. 2006 Mar-Apr;29(2):68-72. https://www.ncbi.nlm.nih.gov/pubmed/16614537, abgerufen am: 07.03.2019.
Mitchell, E.S. & Kaput, J. (2014): B vitamin polymorphisms and behavior: Evidence of associations with neurodevelopment, depression, schizophrenia, bipolar disorder and cognitive decline. Neurosci Biobehav Rev 2014 Nov: 47:307-20. https://www.sciencedirect.com/science/article/pii/S0149763414002048?via%253Dihub#!, abgerufen am 17.01.2019.
Möller, H.J. et al. (2005): Psychiatrie und Psychotherapie. 3. Aufl. Thieme Verlag Stuttgart.
Nerhus, M. et al (2016). Low vitamin D is associated with negative and depressive symptoms in psychotic disorders. Schizophr Res 2016 Dec:178:44-9. https://www.ncbi.nlm.nih.gov/pubmed/27595553, abgerufen am 25.01.2019.
Nguyen, T.T. et al. (2018): Differences in gut microbiome composition between persons with chronic schizophrenia and healthy comparison subjects. Schizophr Res 2018 Sept:26. https://www.ncbi.nlm.nih.gov/pubmed/30268819, abgerufen am 04.02.2019.
Norwegian Knowledge Centre for the Health Services (Kunnskapssenteret) (2011): Effects of vitamins, fatty acids, minerals, and other dietary supple- ments on schizophrenic symptoms in people with schizophrenia. Online Portal: https://www.ncbi.nlm.nih.gov/books/NBK390594/pdf/Bookshelf_NBK390594.pdf, abgerufen am 26.01.2019.
Numata, S. Et al. (2015): Evaluation of an association between plasma total homocysteine and schizophrenia by a Mendelian randomization analysis. BMC Med Genet 2015 Jul:26 https://www.ncbi.nlm.nih.gov/pubmed/26208850, abgerufen am 17.01.2019.
Okubo, R. et al. (2019): Effect of bifidobacterium breve A-1 on anxiety and depressive symptoms in schizophrenia: A proof-of-concept study. J Affect Disord 2019 Feb:245:377-85. https://www.ncbi.nlm.nih.gov/pubmed/30423465, abgerufen am 04.02.2019.
Parletta, N. et al. (2016): People with schizophrenia and depression have a low omega-3 index. Prostaglandins Leukot Essent Fatty Acids 2016 Jul:110:42-7. https://www.ncbi.nlm.nih.gov/pubmed/27255642, abgerufen am 18.01.2019.
Qiao, Y. et al. (2018): Effects of Omega-3 in the treatment of violent schizophrenia patients. Schizophr Res 2018 May:195:283-5. https://www.ncbi.nlm.nih.gov/pubmed/28830741, abgerufen am 18.01.2019.
Rajasekaran, A. et al. (2015): Mitochondrial dysfunction in schizophrenia: pathways, mechanisms and implications. Neurosci Biobehav Rev 2015 Jan:48-10-21. https://www.ncbi.nlm.nih.gov/pubmed/25446950, abgerufen am 17.01.2019.
Roffmann, J.L. et al. (2013): Randomized multicenter investigation of folate plus vitamin B12 supplementation in schizophrenia. JAMA Psychiatry 2013 May:70:481-9. https://www.ncbi.nlm.nih.gov/pubmed/23467813, abgerufen am 17.01.2019.
Ross, B.M. et al. (2007): Omega-3 fatty acids as treatments for mental illness: which disorder and which fatty acid?. Lipids Health Dis 2007:6:21. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2071911/, abgerufen am 18.01.2019.
Scheikhmoonesi, F. et al. (2016): Effectiveness of Vitamin D Supplement Therapy in Chronic Stable Schizophrenic Male Patients: A Randomized Controlled Trial. Iran J Pharm Res 2016:15:941-50. https://www.ncbi.nlm.nih.gov/pubmed/28243293, abgerufen am 25.01.2019.
Singh, V. et al. (2009): Review and meta-analysis of usage of Ginkgo as an adjunct therapy in chronic schizophrenia. International Journal of Neuropsychopharmacology 2009 Sept:13:257-71. https://www.researchgate.net/publication/26832685_Review_and_meta-analysis_of_usage_of_Ginkgo_as_an_adjunct_therapy_in_chronic_schizophrenia, abgerufen am 01.02.2019.
Sommer, I.E. et al. (2014): Efficacy of Anti-inflammatory Agents to Improve Symptoms in Patients With Schizophrenia: An Update. Schizophr Bull 2014 Jan:40:181-91. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3885306/, abgerufen am 18.01.2019.
Tomasik, J. et al. (2015): Immunomodulatory Effects of Probiotic Supplementation in Schizophrenia Patients: A Randomized, Placebo-Controlled Trial. Biomark Insights 2015 Jun:10:47-54. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4454091/, abgerufen am 04.02.2019.
Trebatická, J. & Ďuračková, Z. (2015): Psychiatric Disorders and Polyphenols: Can They Be Helpful in Therapy? Oxid Med Cell Longew 2015 Jun. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4477218/, abgerufen am 16.01.2019.
Valipour, G. et al (2014): Serum vitamin D levels in relation to schizophrenia: a systematic review and meta-analysis of observational studies. J Clin Endocrinol Metab 2014 Oct:99:3863-72. https://www.ncbi.nlm.nih.gov/pubmed/25050991, abgerufen am 25.01.2019.
Wang, D. et al. (2016): Serum folate levels in schizophrenia: A meta-analysis. Psychiatry Res 2016 Jan:235:83-9. https://www.ncbi.nlm.nih.gov/pubmed/26652840, abgerufen am 17.01.2019.
Zhang, X.Y. et al. (2001): The effect of extract of ginkgo biloba added to haloperidol on superoxide dismutase in inpatients with chronic schizophrenia. J Clin Psychopharmacol. 2001 Feb;21(1):85-8. https://www.ncbi.nlm.nih.gov/pubmed/11199954, abgerufen am: 07.03.2019.
Zhang, X.Y. et al. (2001): A double-blind, placebo-controlled trial of extract of Ginkgo biloba added to haloperidol in treatment-resistant patients with schizophrenia. https://www.ncbi.nlm.nih.gov/pubmed/11775047, abgerufen am: 07.03.2019.
Zhang, W.F. et al. (2011): Extract of Ginkgo biloba treatment for tardive dyskinesia in schizophrenia: a randomized, double-blind, placebo-controlled trial. J Clin Psychiatry 2011 May:72:615-21. https://www.ncbi.nlm.nih.gov/pubmed/20868638, abgerufen am 01.02.2019.